临床研究|41例慢性HBV感染危重孕产妇的临床特征分析
时间:2024-03-15 21:00:34 热度:37.1℃ 作者:网络
妊娠期间机体代谢加强,器官负担重,当合并其他疾病且病情严重时可并发多器官功能衰竭,危及母婴生命安全。重症监护病房(ICU)收治孕产妇的主要病因为产后出血、妊娠期高血压疾病、妊娠合并心脏病等。目前我国孕产妇HBV感染率约为6.3%。多项研究显示,HBV感染与妊娠期糖尿病、妊娠期肝内胆汁淤积症、妊娠期高血压疾病、早产、先天畸形等不良结局有关。目前尚无对慢性HBV感染的危重孕产妇的相关研究。本研究回顾性分析慢性HBV感染的危重孕产妇的临床特征及转归,旨在为更好地救治危重孕产妇和防治肝病重症化提供临床经验。
1资料与方法
1.1 研究对象
选取2013年3月—2023年3月本院ICU收治的所有慢性HBV感染的孕产妇。
1.2 纳入与排除标准
纳入标准:符合危重孕产妇定义及2011年世界卫生组织制定的危重孕产妇诊断标准;HBsAg阳性>6个月;妊娠期相关疾病的诊断符合第9版《妇产科学》;确认妊娠至产后42 d者。排除标准:临床资料缺失或失访;非宫内妊娠患者。
1.3 研究方法
通过医院电子病历系统收集研究期间ICU收治的孕产妇的临床资料:妊娠合并症、分娩情况、孕产妇转入ICU的第一诊断、妊娠或分娩相关并发症;特殊治疗措施:机械通气、人工肝治疗等;预后指标:ICU住院时间、总住院时间、临床结局。
2结果
2.1 基本情况及母儿转归
10年期间本院产科共收治慢性HBV感染孕产妇7 056例,转入ICU 41例,平均ICU转入率为0.58%。患者年龄23~38岁,平均(30.73±4.21)岁,平均孕前BMI为(21.93±2.89) kg/m2。按照孕期是否正规产检将41例患者分为正规产检组(28例)和非正规产检组(13例)。即使接受了正规产检,仍有25%的孕妇未定期监测肝功能。非正规产检的孕妇因肝衰竭转入ICU的比例较正规产检组高(P<0.05)(表1)。在21例高病毒载量(HBV DNA≥2×105 IU/mL)患者中,仍有8例(19.51%)患者未接受抗病毒治疗。

31例(75.61%)为产后转入ICU,22例(53.66%)急性生理学和慢性疾病分类系统Ⅱ(APACHE Ⅱ)评分≥15分,死亡5例(12.20%)。主要的分娩方式为剖宫产32例(78.05%),婴儿早产23例(56.10%),其中14例(60.87%)因重度窒息转新生儿科,新生儿死亡3例(7.32%)。共有死胎引产6例(14.63%),2例(4.88%)因母体死亡未分娩。
2.2 转入ICU第一诊断
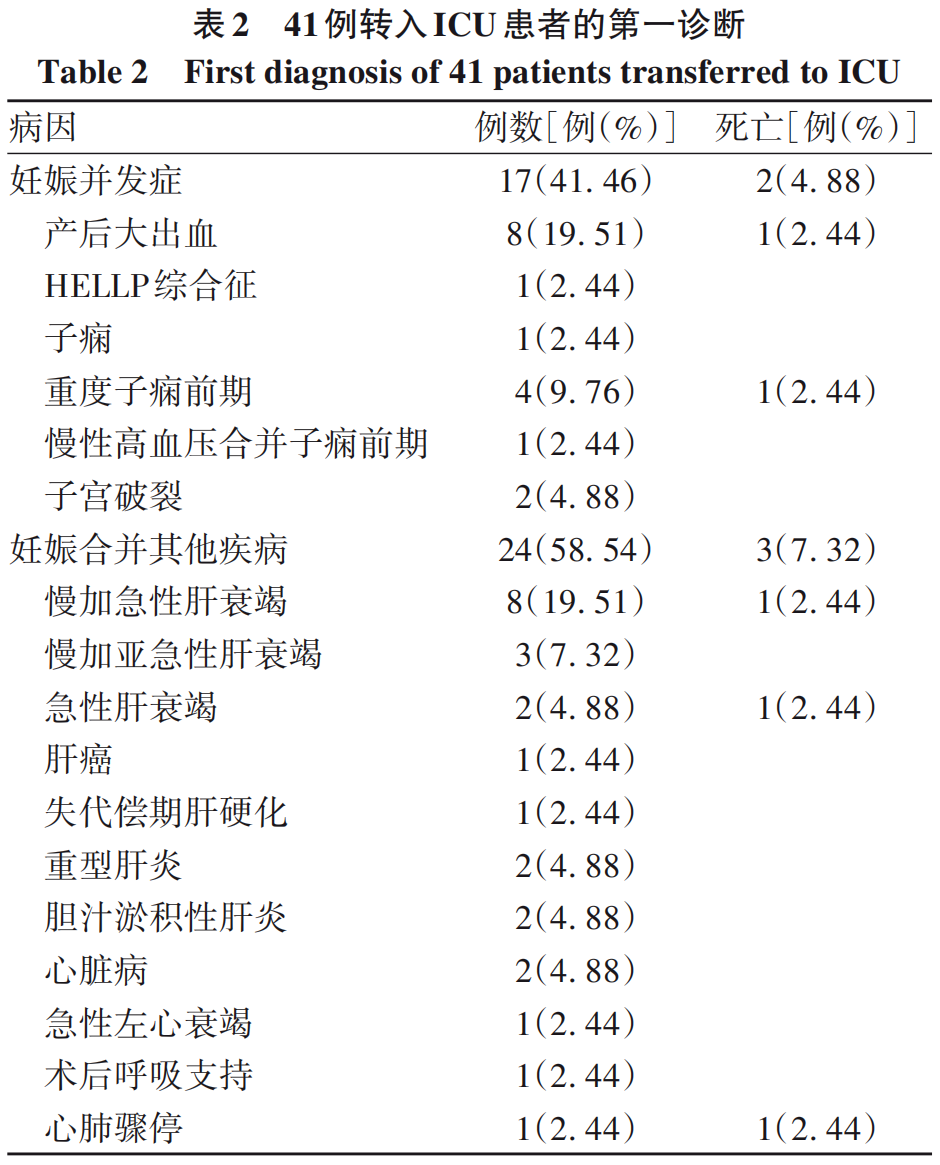
转入ICU的主要病因分别为肝衰竭13例(31.71%)、产后大出血8例(19.51%)、妊娠高血压疾病7例(17.07%)。病因分布见表2。
2.3 肝衰竭患者的临床特征
14例患者发生肝衰竭,临床特征详见表3,其中1例转入ICU第一诊断为产后大出血。平均发病孕周为(29.27±7.88)周。12例(85.71%)患者由外院转入,6例(42.86%)患者产检规律,仅有1例(7.14%)定期监测肝功能变化。ICU住院中位时间为5.5(3.0~8.0) d。最多见并发症为肝性脑病,最多见合并症为妊娠期肝内胆汁淤积症。主要终止妊娠方式为剖宫产。仅有1例(7.14%)患者入院时正在接受核苷类似物抗病毒治疗(已服用3 d)。

2.4 产后大出血患者的临床特征
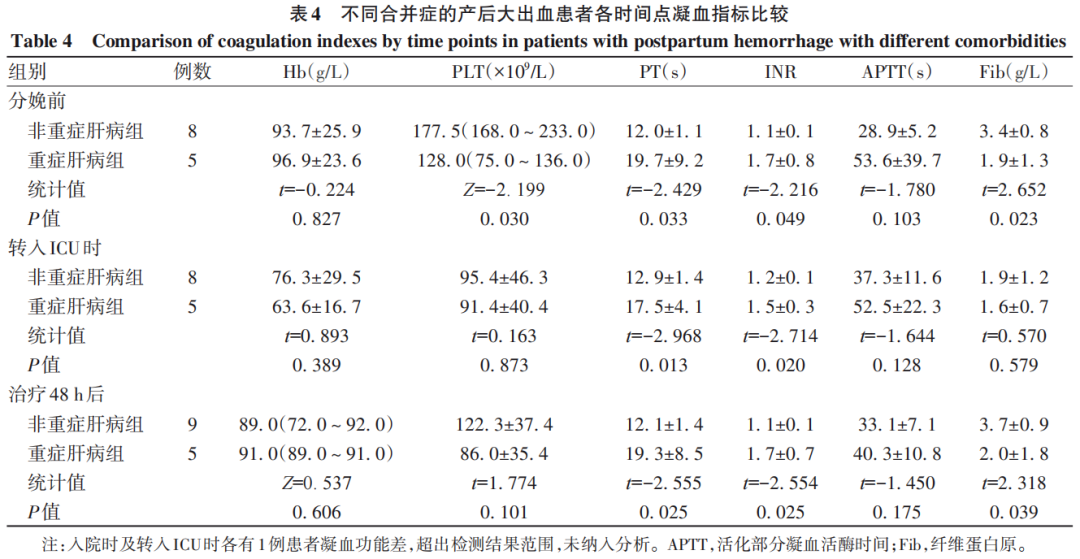
共有14例患者发生产后大出血,其中8例转入ICU第一诊断为产后大出血。平均ICU住院时间为(3.31±1.65) d,中位APACHE Ⅱ评分17(13~23)分。产后大出血病因:3例(21.43%)单纯子宫收缩乏力,7例(50.00%)凝血功能障碍合并子宫收缩乏力,3例(21.43%)胎盘因素合并产道损伤,1例(7.14%)单纯产道损伤。根据患者不同临床症状及相关检查情况,分为重症肝病组和非重症肝病组。重症肝病定义为:出现黄疸,血清TBil≥10倍正常值上限;有出血倾向,INR≥1.5,合并肝硬化等并发症。结果显示,重症肝病组患者分娩前及治疗48 h后凝血功能(PT、INR、Fib)较非重症肝病组差(P值均<0.05)(表4)。
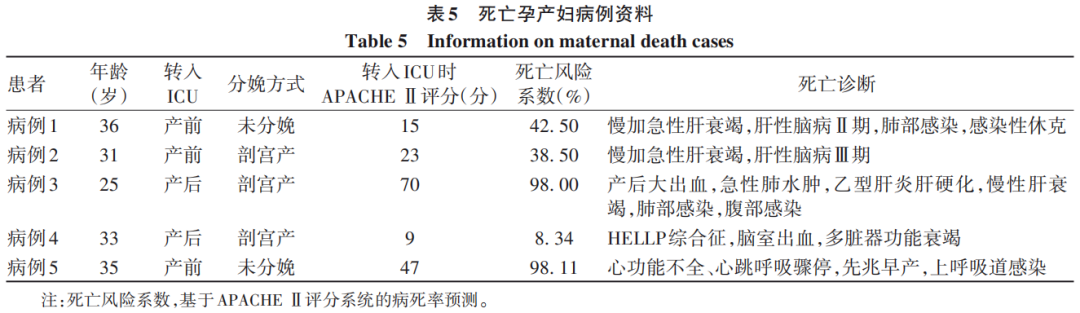
2.5 5例死亡或自动出院孕产妇临床信息
5例患者死亡,其中1例合并心功能不全,突发心肺骤停,抢救无效死亡;3例为肝衰竭患者,其中1例合并产后大出血,1例合并感染性休克;1例为HELLP综合征并发脑室出血(表5)。
3讨论
本研究回顾性分析了转入ICU的慢性HBV感染孕妇的临床特征。国内研究表明,孕产妇转入ICU的第一诊断多为产后出血、妊娠期高血压疾病及妊娠合并心脏病。印度的一项研究显示,孕产妇转入ICU的主要原因为心力衰竭和妊娠期高血压疾病;加纳的一项研究显示,最常见的病因为妊娠期高血压疾病和产后大出血。本研究中,慢性HBV感染孕产妇转入ICU的主要原因为肝衰竭、产后大出血及妊娠期高血压疾病。相较于一般孕产妇,合并HBV感染使得患者孕期发生肝衰竭的风险增加。与此同时,慢性HBV感染孕妇并发妊娠期特有肝病,如妊娠剧吐、妊娠期肝内胆汁淤积症、子痫前期、妊娠期急性脂肪肝等,更容易诱发肝炎活动,甚至进展为肝衰竭。
本研究中,肝衰竭类型以慢加急性肝衰竭为主,首要病因即为乙型肝炎。多数患者病情危重,约半数患者未行正规产检,而正规产检的患者多数未监测孕期肝功能的变化,亦未进行抗病毒治疗。研究表明,孕期接受抗病毒治疗不仅可以降低母婴传播概率,还能减少妊娠不良结局的发生、预防肝炎活动。人工肝支持治疗是肝衰竭治疗的有效方法之一,通过体外装置清除体内毒性物质,补充多种所需成分,改善内环境,为肝细胞的恢复和再生创造条件。多项研究结果显示,人工肝治疗可有效改善妊娠期肝衰竭患者情况,提高预后生存率。本研究发生肝衰竭的患者多数治疗效果较好,但仍有3例患者死亡。刘晶华等研究指出,妊娠期乙型肝炎相关肝衰竭患者病死率为21.05%,而抗病毒治疗可以降低乙型肝炎引起妊娠期肝衰竭患者的死亡风险。这与本研究结果一致。妊娠合并肝衰竭极为凶险,对母婴安全造成严重影响,因此,对于慢性HBV感染孕妇而言,定期产检、监测肝功能和及时地抗病毒治疗显得尤为重要,产科医生需提高对肝脏疾病的认识,及时转诊至专科医院,避免延误病情。
产后出血是全世界孕产妇死亡的首要原因,相关危险因素较为复杂,包括胎盘异常、子宫收缩乏力、胎儿因素及凝血功能障碍等。研究指出,HBV感染增加了产后出血的发生风险,尤其是合并妊娠期肝内胆汁淤积症或肝功能异常的孕妇。刘颖等对产后大出血产妇的研究结果显示,患者转入ICU经48 h治疗后凝血功能显著改善。在本研究中,接受止血治疗及输注成分血48 h后,非重症肝病组患者凝血相关指标有所改善,但合并重症肝病患者凝血功能难以纠正。研究发现,HBV DNA阳性肝衰竭患者PT、APTT、TT(凝血酶时间)更长,且与肝脏受损程度正相关。对于慢性HBV感染孕妇这一特殊高危人群,不仅需要评估产科方面的高危因素,还需要高度重视肝脏疾病状态。肝活检受限于妊娠难以开展,但一些无创指标或检查如肝纤维化指标、瞬时弹性成像等应当在备孕时或孕早期及时开展以作参考。
10年期间本院产科慢性HBV感染孕妇ICU转入率0.58%,与国内多项研究相近,但本研究患者的病死率高达12.2%。3例患者死亡与肝衰竭有关,由外院转入,皆未行正规产检、未进行抗病毒治疗,虽积极治疗但病情极重,终至不治。1例患者因“重度子痫前期”入院,行剖宫产终止妊娠后并发HELLP综合征,病情进展极快,终至脑室出血,患者死亡。1例因“先兆早产、心功能不全”入院,保胎治疗期间突发心肺骤停,抢救无效。本研究病死率较高,考虑为合并慢性HBV感染带来了更多复杂因素,患者病情更为严重。有研究指出,合并病毒性肝炎将大大增加ICU患者的死亡风险。除肝衰竭外,产后出血、妊娠期高血压疾病及妊娠合并心脏病是母婴健康不可忽视的极大威胁。
综上,本研究对本院ICU近10年所有慢性HBV感染的危重孕产妇进行回顾分析,发现慢性HBV感染孕产妇转入ICU的主要因素以肝衰竭、产后大出血和妊娠期高血压疾病为主。患者病情复杂,病死率较高,早期发现从而及时干预显得尤为重要。产科医师应加深对乙型肝炎的认识,加强对合并乙型肝炎孕妇的管理,更加重视对肝脏状态的监测。样本量较小是本研究的不足之处,后期将开展多中心回顾性分析,以期提高对妊娠合并肝硬化疾病的认识。总而言之,减少乙型肝炎孕产妇重症发病、降低病死率,仍需要产科及重症医学科的共同努力。
全文下载
https://www.lcgdbzz.org/cn/article/doi/10.12449/JCH240207



