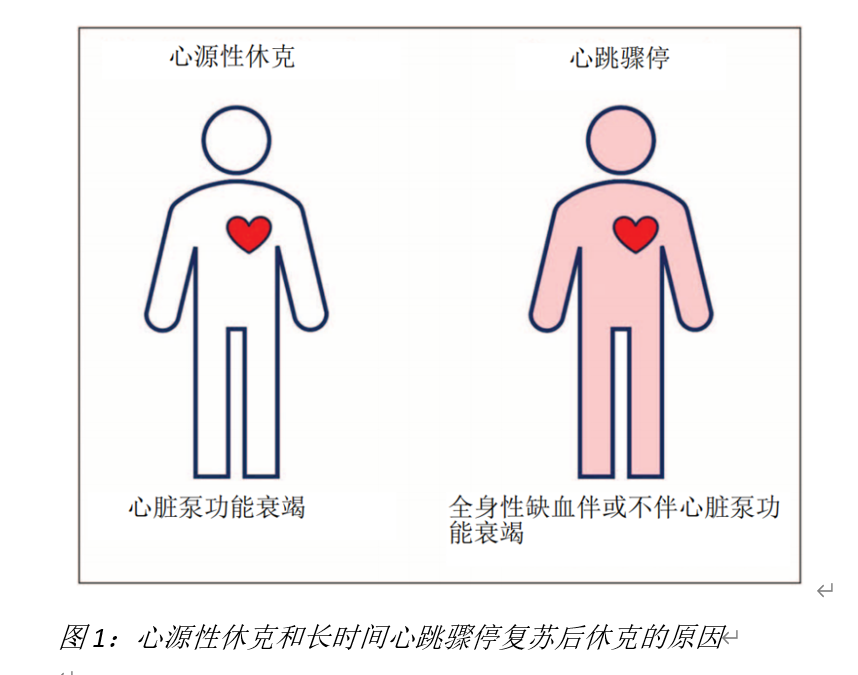
什么是心源性休克?迫切需要新的临床诊断标准
时间:2024-07-25 20:02:11 热度:37.1℃ 作者:网络
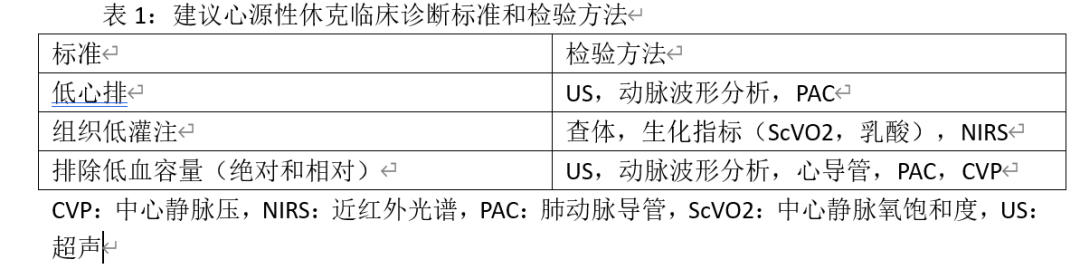
综述目的 心源性休克是由于不同病因导致复杂病理生理学变化引起的临床综合征。目前的临床研究证据表明,迫切需要重新定义心源性休克的临床诊断标准以负荷其基本定义和目前的诊断方法。 最新发现 几项关于心源性休克患者机械辅助的随机临床试验结果互相矛盾引发了大家对几个重要问题的思考。至少心肺复苏幸存者是否被纳入心源性休克临床研究是值得怀疑的。此外,能够进行的动脉压分析的超声和血流动力学监测设备在临床中的广泛应用,目前基于低血压和低灌注的诊断标准已经不能满足临床。因此诊断心源性休克的临床标准应包括低心排和适当心室充盈压。 摘要 应该对心源性休克的临床诊断标准进行修订以更好的将心脏泵功能衰竭作为血流动力学损害的主要原因。 引言 心源性休克是多种病因引起心脏泵功能衰竭、心输出量不足和随之而来的组织灌注不足的临床综合征。如果从这个定义出发,心源性休克的临床诊断标准应该包括心脏泵功能衰竭、低心排和由此导致的组织灌注不足的依据。然而目前的临床诊断标准已经被显著简化,尤其是在急性心肌梗塞的情况下,心源性休克的诊断标准就只包括了低血压和低灌注,因为已经假设在此情况下低血压的本质就意味着心脏泵功能障碍和低心排。因此临床医生普遍认为在急性心肌梗塞的病例中,低血压(或需要正性肌力药物和/或血管活性药物来维持血压)和低灌注证据(包括体征和实验室结果)足以临床诊断心源性休克。最近一些已经发表的多中心随机临床试验都集中研究针对急性心肌梗塞患者心源性休克的机械支的疗效。其中4项究针对V-A ECMO得出了中性的研究结果。1项研究表明早期启动Impella支持获益,这项研究结果可以简单解释为针对心源性休克Impella有效而ECMO没有效果。然而,这些相互矛盾的结果引发了一个重要问题,这些差异是完全由于选择的支持技术引起的,还是有纳入研究的人群也占有部分原因。不同试验的纳入标准也存在显著的差异。所有5项试验都要求存在低灌注,其中2项需要低血压,2项研究要求低血压同时伴有结构性疾病的超声心动图表现,另一项试验需要持续性低血压。在一项试验中,低心排的证据是低血压的替代标准,而五项试验中有三项纳入了昏迷的心跳骤停幸存者。越来越多的经验和机械支持的证据证实,这些支持技术不但能够挽救部分心源性休克,也能挽救部分难治性心脏骤停患者,因此,选择合适的人群给予机械辅助显得极其重要。 低血压可以等同于低心排吗? 几十年来,对于疑似休克的患者血压是一个很容易获得的参数,低血压的存在表明休克的可能性很大。当低血压伴有急性心肌梗塞时,可以认为梗塞相关的收缩功能障碍是导致低血压的原因。然而这个观点并不一定是正确的,其他因素也可能导致或者至少参与了血压下降。在过去无法快速测量心输出量的时候,血压作为快速获得的参数,而将低血压作为低心排的替代指标是可以理解的,然而目前的情况发生了变化。明确随着超声的广泛应用,心输出量的评估成为所有疑似心源性休克患者初始检查的一部分,并用于休克的鉴别诊断。此外例如动脉血压分析等快速微创的方法也可以用于血流动力学的评估。由于早期的超声检查和有创血流动力学监测是指南针对所有休克患者的推荐检查,因此应测量心输出量作为临床诊断心源性休克的主要血流动力学参数,而不是低血压或合并低血压。 必须指出的是在这种情况下所有的机械循环辅助的设计都是为了增加流量和循环输出,但可能基于其他因素的影响而不会提升血压。因此低心排作为休克的一种原因使用机械循环支持的获益是可以预期的,但机械辅助并不适用于所有低血压的情况。 最近美国心脏病学会和美国心脏协会在最新的指南中建议心源性休克的血流动力学标准不仅包括心输出量,还需要纳入左心室充盈压等其他重要参数。 应该排除低血容量 低心排并不是唯一描述和定义心源性休克的血流动力学标准。泵功能衰竭应该除外正常或升高的心室充盈压的情况。排除低血容量或相对低血容量对于鉴别心源性休克,低血容量性休克(例如出血)及分布性休克(例如血管瘫痪或脓毒性休克)至关重要。然后,研究心源性休克的临床诊断标准往往不包括需要除外低血容量,特别是在急性心肌梗塞导致的休克中,都假设左心室充盈压力是增加的。但这一假设并不适用于各种原因伴有血管张力下降或心脏骤停的患者。 简单而快捷的超声检查方案对识别低血容量有非常高的准确性,指南推荐对所有疑似休克的患者早期进行胸部超声检查。此外还可以使用其他方法:例如在冠状动脉造影和经皮灌装动脉介入治疗过程中或之后测量左心室舒张末压力;或使用肺动脉漂浮导管进行血流动力学监测,虽然不能立即获得但可以通过监测复杂的血流动力学参数调整治疗干预措施从而影响预后。此外,过高的中心静脉压可能有助于排除低血容量,但低中心静脉压并能证明左心衰患者合并低血容量。 心源性休克与心脏骤停复苏后休克 虽然急性心肌梗塞或心脏泵衰竭是心源性休克和心脏骤停的主要原因,但复苏后患者休克的机制和血流动力学特征与“单纯”的心源性休克有显著差异。心源性休克完全有心脏泵衰竭引起,而心脏骤停时的缺血不仅会影响大脑和心脏还会影响心脑以外的器官。尽管相当一部分复苏后患者存在低心输出量,但这是长时间心脏骤停后复苏患者外周血管张力下降导致休克的重要原因(图1)。 Josiassen等比较了急性心肌梗塞伴或不伴心脏骤停患者的血流动力学特点。类似于最近其他几项随机试验,研究人员将低血压和低灌注作为纳入标准,心脏骤停患者心输出量的平均基线水平为4.6L/min而无心脏骤停的患者为4.4L/min(均在正常范围内)。在心脏骤停复苏后患者中观察到心率偏低,这表明卒中量更高,并且心脏骤停组心输出量的改善明显更快。两组患者中心静脉血氧饱度(ScVO2)平均基线水平均在正常范围内,而在心脏骤停复苏组中明显升高达到70%(这几乎除外了存在真正意义上的心源性休克,并表明低血压原因包含有外周血管阻力因素)。值得注意的是,心源性休克患者的主要死亡原因是心力衰竭,而心脏骤停后患者大多数死于缺血性脑损伤。因此我们很难认为针对心源性休克的干预能够逆转已存在的缺血性脑损伤。 事实上,最近几项心源性休克机械辅助干预的随机试验中,心脏骤停复苏后患者占了很大比例:IABP-SHOCK中占42%,ECLSSHOCK I中占95%,EURO SHOCK中占49%而ECLS-SHOCK II中占78%。我们可以合理的推断将心脏骤停复苏后患者纳入研究会影响研究的中性结果。此外,在这些试验中,血清乳酸水平升高是诊断组织灌注不足的标志物之一。值得注意的是,在心脏骤停的复苏患者中,高乳酸水平并不能代表心源性休克和组织灌注不足的严重程度,而是心脏骤停期间全身缺血缺氧的结果。 在这种情况下,研究对象可能并没有经历过“真正的”心源性休克的患者,因此必须谨慎解读近期针对研究急性心肌梗塞和低血压患者机械循环支持的随机试验结果。值得注意的是,在一些没有纳入心脏骤停复苏患者的观察中,Impella相比较于EMCO支持有更好的预后。在没有纳入心脏骤停复苏患者的DanGer Shock试验中观察到了Impella能够降低死亡率。 心源性休克的临床诊断标准 给予目前的临床证据和已被广泛使用的快速诊断方法,心源性休克的诊断标准——低血压和低灌注——不但不充分而且已经过时了。低血压不再作为低心排的替代标志而且也应该直接测量并评估心排,同样不能再假定充盈压力正常或是升高,而是需要直接测量。 通过查体、测量血压、利尿、基本的实验室检查、超声心动图、有创动脉压波形分析和在置入心导管情况下测量左心室舒张末压力能够快速而准确的诊断心源性休克。越来越多的证据支持肺动脉导管监测对心源性休克患者的益处,并可以使用这种血液动力学测量来进行诊断。 采用上诉方法,心源性休克的临床诊断标准应以以下依据作为基础:伴有低心排的低血压,组织低灌注,排除低血容量或相对低血容量(即排除低心室充盈压)(表1)。 然而心源性休克一直被认为是由心脏衰竭影响到其他组织并可能引起其他器官衰竭所导致的复杂血流动力学变化。因此在心源性休克后期外周血管衰竭引起血流动力学进一步恶化导致心源性和分布性休克。尽管目前的诊断方法和策略取得了进展,但心源性休克和其他联合多因素休克的诊断和鉴别诊断仍具有挑战。 结论 很多年来,心源性休克的临床诊断标准包括存在低血压和低灌注。这些指标也被用于纳入针对心源性休克治疗的临床试验标准,包括机械支持,然而越来越多的证据表明这些标准可能并不完全符合心源性休克的定义。此外快速诊断流程在过去几年中取得了很大改善,因此心源性休克的诊断标准应该基于低心排基础并得到更新。由于不同的病理生理学特点和血流动力学变化,心脏骤停的复苏患者不应被纳入以心源性休克作为研究重点的临床试验,若采用新的标准,也不应被纳入。