瘙痒难忍、皮肤肿胀……这个年龄段高发!JAMA:关注荨麻疹的4大类“克星”
时间:2024-10-15 20:00:06 热度:37.1℃ 作者:网络
荨麻疹是一种常见皮肤病,表现为短期风团(瘙痒、浅表皮肤肿胀)、血管性水肿或二者兼有。荨麻疹可急性发作(6周)或慢性发作(持续时间>6周,通常为几年),可由特定外部因素触发,如寒冷、摩擦、炎热、运动、紫外线等。慢性自发性荨麻疹累及全球约1%人群,多见于年龄30~50岁女性,其中66%的患者症状至少持续3年。
近日,《美国医学会杂志》(JAMA)发表关于慢性自发性荨麻疹的综述,阐述了慢性自发性荨麻疹的症状、诊断和治疗临床最近进展,特别是4大类治疗策略:第二代H1抗组胺药、奥马珠单抗、全身性皮质类固醇和新型治疗方式,以期为临床实践提供参考。

截图来源:JAMA
慢性自发性荨麻疹有哪些症状?
慢性自发性荨麻疹患者如出现单个风团,直径在几毫米到几厘米(巨大风团)不等,单天出现后几个小时即可消失,但如果是血管性水肿,则通常会持续1~3天。
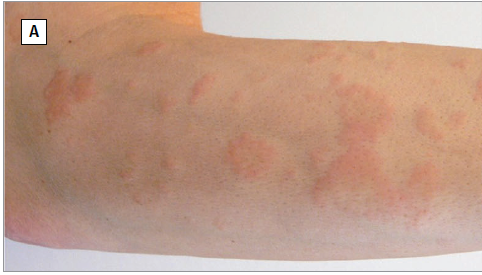
▲慢性自发性荨麻疹不同表现,色素沉着较少的风团(A)、色素沉着较多的风团(B)和血管性水肿(C)(图片来源:参考文献[1])
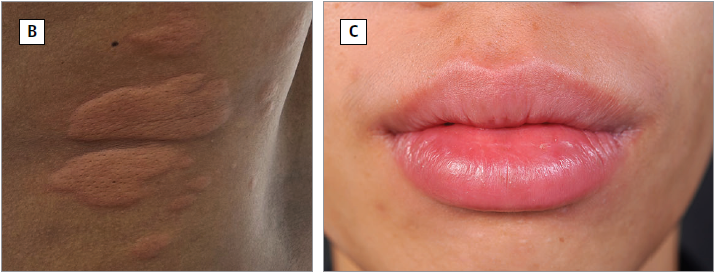
风团可出现在身体任何部位,最常见的是手臂、腿部和躯干,血管性水肿则多累及面部,尤其是嘴唇和眼睑,但身体其他部位也可能受累。若患者为中重度慢性自发性荨麻疹,则风团和血管性水肿几乎每天都会出现。相对而言,儿童出现血管性水肿的可能性更低,成人更高(5%~15% vs. 30%~50%)。通常风团和血管性水肿可自行消退,也不会留下什么后遗症。
慢性自发性荨麻疹的诊断和鉴别诊断
国际荨麻疹指南推荐:慢性自发性荨麻疹诊断检查可遵循“7C”原则,即确诊和鉴别诊断、病因识别、辅助评估、检查合并症、预后评估、评估潜在生物标记物或治疗反应预测因子、检测病程。考虑到风团和血管性水肿的短暂性发作特点,临床医生应仔细观察患者症状、病史(如接触荨麻植物导致接触性荨麻疹、皮肤遇冷导致的寒性荨麻疹)和激发试验,以了解发病病因及评估触发发病的阈值。
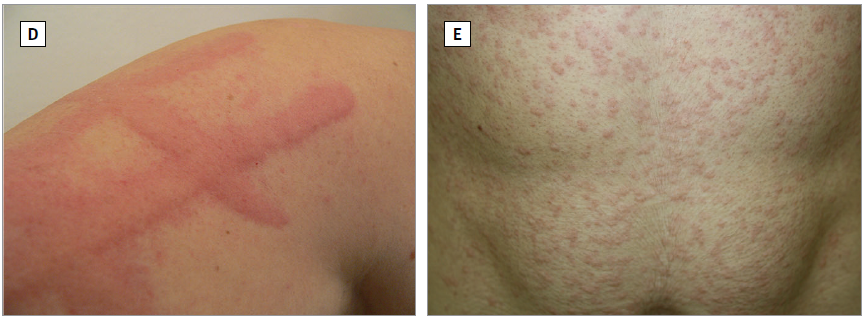
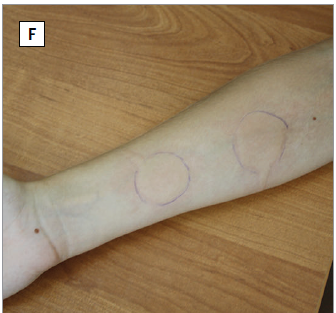
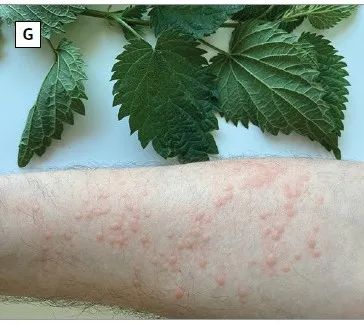
▲划痕试验引发的症状性皮肤划痕症(D)、运动诱发的胆碱能性荨麻疹(E)、冰块激发试验后出现的寒冷性荨麻疹(F)、与荨麻叶接触后的接触性荨麻疹(G)(图片来源:参考文献[1])
此外,部分疾病的表现与慢性自发性荨麻疹症状类似,需要做好鉴别诊断,如Schnitzler综合征,其特征为慢性荨麻疹性皮炎、骨痛等;还有荨麻疹性血管炎,这是一种与抗组胺耐药风团相关的罕见疾病。对于抗组胺药和皮质类固醇难治性孤立性血管性水肿,以及可能有血管性水肿家族史的患者,应考虑遗传性血管性水肿。对于血管紧张素转换酶抑制剂诱导的血管性水肿患者,症状通常在停药后几天缓解,偶有患者停药后几周或几个月才缓解,且仅在这部分患者和遗传性血管性水肿患者中观察到致命性喉咙肿胀,尚未在慢性自发性荨麻疹中有类似报道。
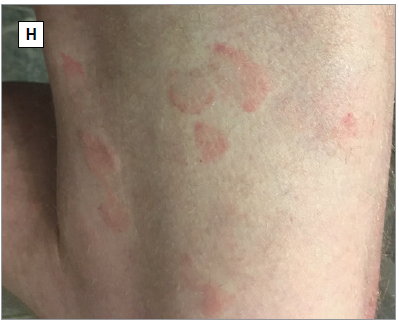
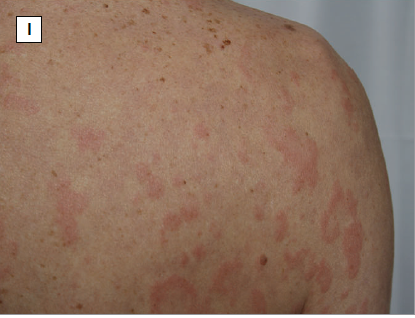
▲慢性自发性荨麻疹鉴别诊断:荨麻疹性血管炎,可见瘀伤,荨麻疹性血管炎的标志(H)、Schnitzler综合征(I)(图片来源:参考文献[1])
慢性自发性荨麻疹的治疗
慢性自发性荨麻疹的治疗目标是完全控制住疾病,同时消除症状和患者体征。国际荨麻疹指南提供了逐步全身治疗方案,包括使用第二代H1抗组胺药、奥马珠单抗等。这些药物需要每日或每月服用,甚至需要服药数年,而不是出现症状才用药。
第二代H1抗组胺药
第二代H1抗组胺药包括西替利嗪、地氯雷他定、非索非那定、左西替利嗪、氯雷他定、富马酸卢帕他定、比拉斯汀、依巴斯汀等药物,均为美国FDA批准的治疗慢性自发性荨麻疹一线药物。
相比于第一代H1抗组胺药,第二代H1抗组胺药疗效更佳,作用时间更长,也更不容易出现诱导镇静或损害认知功能和精神症状。若患者使用大剂量的第二代H1抗组胺药治疗2~4周后,4个问题的荨麻疹控制测试(UCT)评分仍低于12分,应考虑将患者转诊至专科接受治疗,如过敏科或皮肤科。
奥马珠单抗
国际荨麻疹指南推荐奥马珠单抗用于年龄12岁及以上,已使用了大剂量抗组胺药,但症状仍存在的慢性自发性荨麻疹患者的辅助治疗。若用药后患者症状完全缓解,则应在奥马珠单抗和抗组胺药用药3个月后开始逐步减量,6~12个月后停药,观察患者症状是否仍完全缓解,若停药后复发,则需重新开始使用抗组胺药联合或不联合奥马珠单抗治疗。从既往研究来看,大约1/4~1/3使用抗组胺药物的患者使用奥马珠单抗无缓解或部分缓解。
全身性皮质类固醇
目前,专家学者均不建议慢性自发性荨麻疹患者长期使用全身性皮质类固醇,原因在于其可能增加高血糖、高血压、神经精神疾病、骨质疏松症等不良反应发生风险。不过,循证医学证据支持短期使用皮质类固醇(<10天,剂量与20~50 mg/d的泼尼松相当),适用于慢性自发性荨麻疹急性严重加重的成人患者。
其他治疗方式
由于慢性自发性荨麻疹的症状和体征多出现在身体多个不同部位,且数量较大,因此局部应用皮质类固醇或抗组胺药既不可行,也不推荐。尽管当前循证医学证据等级较低,但如果能在医生指导下用药,病情长期、严重、难治性自身免疫性荨麻疹患者,也可考虑使用甲氨蝶呤、羟氯喹、氨苯砜、血浆置换或其他免疫调节治疗。虽然第一代H1抗组胺药(如苯海拉明)、三环类抗抑郁药(如多塞平)、H2拮抗剂(如雷尼替丁)等药物的疗效证据有限,如果缺少一线治疗用药,必要时也可考虑作为慢性自发性荨麻疹患者的用药。色甘酸钠、白三烯受体拮抗剂和氨甲环酸等临床证据存在不一致。
此外,目前临床也正在探索针对抗组胺药和/或奥马珠单抗难治性慢性自发性荨麻疹的靶向治疗效果,如BTK抑制剂(remibrutinib、rilzabrutinib等)、抗KIT(barzolvolimab、briquilimab等)、抗IL-4Rα(度普利尤单抗)、抗胸腺基质淋巴细胞生成素(tezepelumab)和MRGPRX 2拮抗剂等。
临床实践注意事项
除非慢性自发性荨麻疹患者有明确病史,以及体格检查提示需要进行必要检查,如常规过敏试验或感染血清学检查等,否则应避免广泛的检查来明确病因。临床医生应告知患者,这不是一种危及生命的疾病,也很少会诱发过敏,主要与自身免疫有关,通常几年内可消退。患者应积极接受治疗,直到症状消退,若出现以下情况,应积极转诊至皮肤科或过敏科接受治疗:
-
个别风团持续超过24小时,色素沉着消退,应排除荨麻疹性血管炎;
-
患者自我报告超过2~5天的孤立性血管性水肿,但未出现风团,需排除缓激肽介导的血管性水肿(包括遗传性血管性水肿);
-
除了风团和/或血管性水肿外,患者还出现全身性症状,如发热、关节痛和腹痛等,需排除荨麻疹性血管炎和自身炎症性疾病,如Schnitzler综合征;
-
风团和血管性水肿的发生似乎与药物反应、食物过敏或过敏反应相关;
-
对伴有可诱导性荨麻疹共病的患者采取或不采取激发试验;
-
使用超出标准剂量的第二代抗组胺药后,疾病仍无法控制。
小结
慢性自发性荨麻疹是一种炎性皮肤病,主要表现为自发性、复发性风团、血管性水肿或二者兼有之,可能与其他内科疾病或精神疾病共病,影响患者生活质量。当前一线治疗策略是使用第二代H1抗组胺药,二线治疗策略是使用奥马珠单抗。特别需要说明的是,全身性皮质类固醇仅能在短期内(<10天)治疗慢性自发性荨麻疹急性严重发作的患者。
参考资料
[1] Kolkhir P, Bonnekoh H, Metz M, Maurer M. Chronic Spontaneous Urticaria: A Review. JAMA. Published online September 26, 2024. doi:10.1001/jama.2024.15568


