【病例报告】可逆性血管收缩综合征二例
时间:2024-11-19 10:00:43 热度:37.1℃ 作者:网络
摘要:可逆性脑血管收缩综合征(RCVS)是脑动脉节段性和多灶性血管收缩引起的一种可逆性临床综合征,发病早期常难以识别。作者总结了2例不同诱因引起的RCVS患者的病历资料,并对RCVS的临床表现及影像学演变进行了探讨,以期为临床医师早期识别和诊治提供参考。
可逆性脑血管收缩综合征(reversible cerebral vasoconstriction syndrome, RCVS)是脑动脉节段性和多灶性血管收缩引起的一种可逆性临床综合征,主要表现为“雷击样”头痛,多在发病后3个月内缓解,也可出现急性脑梗死、脑水肿、凸面蛛网膜下腔出血、脑叶出血、癫痫发作等脑实质损害的临床表现。脑血管张力失调和血-脑屏障破坏可能在RCVS的病理生理机制中起关键作用。RCVS的诊断需要动态观察影像学及临床表现的变化,故在疾病早期常难以识别。笔者总结了2例RCVS患者资料,分享诊治体会,以期提高临床医师对该疾病的认识。
患者1
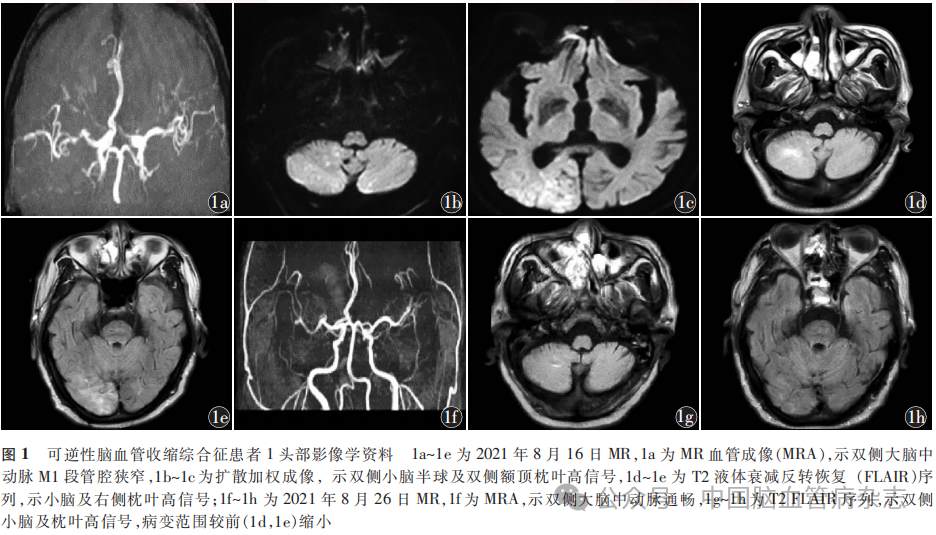
男,75岁,因“咳嗽、咳痰、憋气半月余”于2021年7月28日入住烟台市烟台山医院呼吸内科。既往冠心病、冠状动脉支架术后8年,长期规律口服阿司匹林,无神经系统病史。入院体格检查:右侧呼吸活动度差,右侧语音震颤减弱,右侧可触及胸膜摩擦音。2021年7月30日胸腔闭式引流胸水化验结果提示脓胸,给予反复胸腔冲洗。2021年8月6日肺部CT示右肺间质肺水肿并感染,右肺中叶局部肺不张,右侧胸腔积液(部分呈包裹性)、局部含气。心电图、动态心电图、心脏彩色多普勒、双下肢静脉多普勒均未见异常。实验室检查:中性粒细胞百分比81.6%(参考范围:40.0%~75.0%),血清淀粉样蛋白A221.85mg/L(参考范围:0~ 10.00mg/L), 红细胞沉降率82mm/1h(参考范围:0 ~ 20 mm/1h),余实验室检查均未见明显异常。入院诊断:肺部感染;渗出性胸膜炎;冠状动脉粥样硬化性心脏病;冠状动脉支架置入后状态。入院后予静脉滴注哌拉西林抗感染4.5g/次,每8h 1次,并予雾化吸入稀释痰液等对症治疗。2021年8月16日行胸腔镜检查,术前行人工气胸,向胸腔内推注无菌气体10ml后,患者诉头晕,随后出现意识丧失,呼之不应,肢体僵硬,双眼左侧凝视。发病时心率78次/min,呼吸28次/min,血氧饱和度99%。神经系统体格检查:格拉斯哥昏迷量表评分5分,双侧瞳孔等大等圆,直径3mm,对光反射灵敏,双眼球浮动,双侧额纹、鼻唇沟对称,右上肢肌张力低,疼痛刺激双下肢肌力粗测Ⅰ级,双侧Babinski征(+)。急请神经内科会诊,给予地西泮10mg静脉注射,急查头部CT示双侧基底节区、半卵圆中心、脑桥多发斑点状、斑片状低密度灶,边界欠清;头部MRI+磁共振血管成像(MRA)可见双侧大脑中动脉M1段管腔狭窄(图1a),左侧大脑前动脉A1段管腔狭窄,双侧小脑半球、双侧额顶枕叶异常信号,提示急性脑梗死(图1b~1e)。初步诊断:脑梗死;RCVS;继发性癫痫。当日转入内科重症监护病房治疗,鼻饲阿司匹林抗血小板聚集100mg/次,1次/d,鼻饲阿托伐他汀降血脂20mg/晚,鼻饲丙戊酸钠缓释片抗癫痫0.5g/次,2次/d,静脉滴注丁苯酞注射液改善循环25mg/次,2次/d,静脉滴注依达拉奉清除自由基30mg/次,2次/d,持续泵入尼莫地平注射液3ml/h及鼻饲樟柳碱3mg/次,2次/d,改善血管痉挛,静脉滴注甘露醇125ml/次,每12h1次,联合甘油果糖250ml/次,2次/d脱水降颅内压等治疗。2021年8月26日复查头部MRI+MRA,示双侧大脑中动脉通畅(图1f),双侧小脑及枕叶T2液体衰减反转恢复(FLAIR)序列高信号,病变范围较前缩小(图1g,1h)。2021年8月27日患者肢体无力症状明显改善,无咳嗽、咳痰、喘憋及癫痫发作。2021年8月31日转入神经内科,神经系统体格检查:意识清楚,无失语,左上肢肌力Ⅳ级,左下肢肌力Ⅴ级,右侧肢体肌力0级,双侧Babinski征(+),美国国立卫生研究院卒中量表(NIHSS)评分8分,予口服尼莫地平60mg/次,3次/d及樟柳碱3mg/次,2次/d缓解血管痉挛,口服丙戊酸钠缓释片抗癫痫治疗0.5g/次,2次/d,口服阿托伐他汀降血脂20mg/晚,静脉滴注依达拉奉清除自由基30mg/次,2次/d。2021年9月9日出院时神经系统体格检查:右上肢肌力0级,右下肢肌力Ⅰ级,左上肢肌力Ⅳ级,左下肢肌力Ⅴ级,双侧Babinski征(+)。出院后患者行康复治疗,继续规律口服尼莫地平60mg/次,3次/d及樟柳碱3mg/次,2次/d缓解血管痉挛,口服丙戊酸钠缓释片抗癫痫治疗0.5g/次,2次/d。患者出院康复治疗1个月后电话随访,未复发癫痫发作,肢体肌力进一步恢复,左侧肢体肌力正常,右侧肢体可在床上平移,但仍无法抵抗重力。
患者2
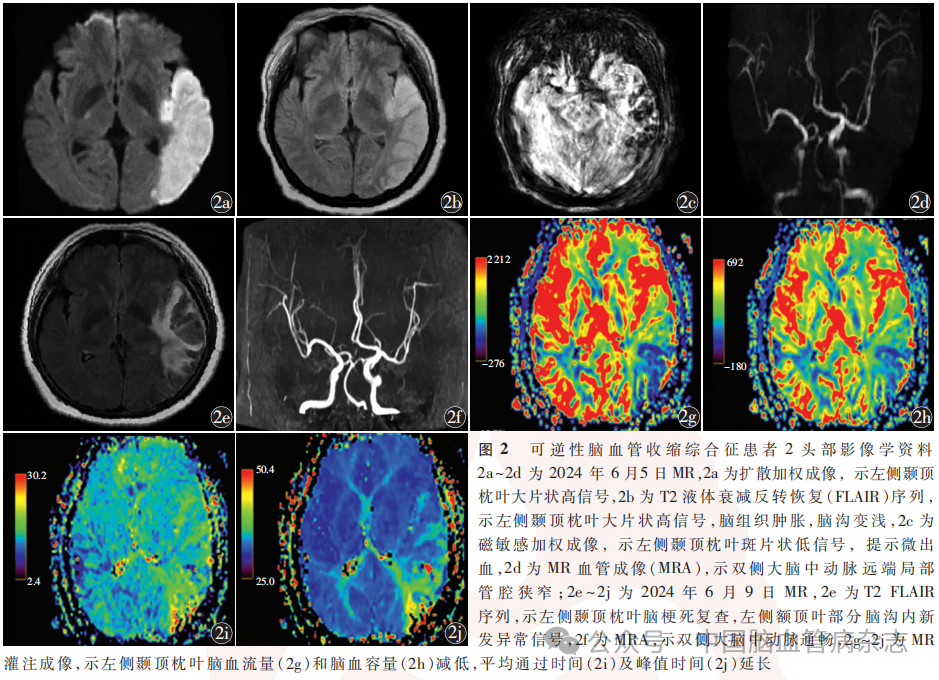
女,49岁,因“言语不清1d”于2024年6月5日由烟台市烟台山医院心胸外科转入神经内科。患者于2024年6月4日因“肺占位性病变?”于烟台市烟台山医院心胸外科行胸腔镜下右肺下叶背段切除术,手术过程顺利。患者于术后3h出现言语不清,且无法理解他人语言。既往高血压病史2年,血压最高146/110mmHg,平素规律口服替米沙坦片40mg/d,血压控制尚可。2024年6月5日急查头部CT示左侧颞顶枕叶新发梗死灶;MRI+MRA可见左侧颞顶枕叶急性脑梗死灶(图2a,2b),局部磁敏感加权成像低信号(图2c),提示微出血,双侧大脑中动脉远端局限性狭窄(图2d)。神经系统体格检查:意识清楚,混合性失语,右侧鼻唇沟浅,伸舌居中,四肢肌力Ⅴ级,双侧Babinski征(-),颈软,NIHSS评分4分,余体格检查欠配合。初步诊断:脑梗死(部分前循环动脉粥样硬化型?);高血压1级(极高危)。血常规、凝血、肝肾功能、电解质、血糖、甲状腺功能三项、蛋白C、蛋白S均未见异常。心电图、动态心电图、发泡试验正常。颈部血管彩色多普勒示双侧颈总动脉内中膜增厚并斑块形成,双侧颈内、外动脉及双侧椎动脉管腔及血流未见明显异常,双侧颈内静脉未见明显异常。予静脉滴注依达拉奉清除自由基30mg/次,2次/d,口服阿托伐他汀调节血脂20mg/晚,静脉滴注丁苯酞注射液改善循环25mg/次,2次/d等。2024年6月6日患者出现剧烈头痛,为全头持续性胀痛,伴恶心、呕吐,烦躁不安,予静脉滴注甘露醇125ml/次,每8h1次,症状未见明显改善。2024年6月9日,头部CT示左侧颞顶枕叶见大片稍低密度影,边缘模糊,脑沟、脑回较前清晰,范围较前缩小。头部MRI+MRA示左侧颞顶枕叶脑梗死复查,左侧额顶叶部分脑沟内新发异常信号(图2e);左侧额叶脱髓鞘,左横窦及乙状窦纤细,上矢状窦局部毛糙不整;双侧大脑中动脉通畅(图2f)。MR灌注成像示左侧颞顶枕叶脑组织脑血流量、脑血容量减低(图2g,2h),平均通过时间及峰值时间延长(图2i,2j)。考虑为RCVS,加用尼莫地平注射液3ml/h持续泵入及樟柳碱3mg/次,2次/d口服缓解血管痉挛,静脉滴注甘露醇125ml/次,每8h1次,联合甘油果糖250ml/次,2次/d脱水降颅压治疗。进一步完善脑电图检查,示轻度异常脑电图,予以口服丙戊酸钠缓释片预防癫痫发作0.5g/次,2次/d。经治疗后,患者头痛及言语不清症状较前明显改善,偶有前额部胀痛,无恶心、呕吐。2024年6月13日出院前神经系统体格检查:意识清楚,无失语,右侧鼻唇沟浅,NIHSS评分1分。出院后继续规律口服尼莫地平片60mg/次,3次/d及樟柳碱3mg/次,2次/d改善血管痉挛,口服丙戊酸钠缓释片抗癫痫0.5g/次,2次/d及阿托伐他汀调脂治疗20mg/晚。出院1个月后电话随访,患者仍偶有右侧枕部发作性胀痛,无其他不适。
讨论
RCVS是以节段性血管收缩为特征的临床综合征,多为自限性疾病,成年女性较男性多见,血管收缩大多在发病后3个月内恢复,仅约10%的患者遗留永久性神经功能障碍。RCVS通常为单相性病程,复发较为少见,部分患者可能出现慢性轻度头痛和疲劳,约占5%~10%。“雷击样”头痛作为RCVS的典型症状可归因于远端小动脉或脑膜动脉扩张,出血性并发症(脑实质出血和蛛网膜下腔出血)可能是由RCVS的血-脑屏障破坏所致,缺血性卒中或与RCVS引起的脑大动脉收缩导致灌注不足有关。
RCVS的发生多伴有诱发因素,主要包括应用血管活性药物、毒品,妊娠和产褥期,应用血液制品或免疫抑制剂,存在嗜铬细胞瘤、创伤、抗磷脂综合征、血栓型血小板减少性紫癜等。本研究报道的2例患者均存在明确诱因。患者1行胸腔镜检查时向胸腔内推注无菌气体后出现癫痫发作及肢体无力,考虑诱发因素与疼痛及机体应激状态相关;患者2在手术后出现头痛及言语不清症状,疼痛及手术创伤可能是其诱因。
RCVS的临床表现多样,其中最突出的表现为头痛,通常为剧烈头痛,约75%的患者头痛是其唯一症状。有研究表明,RCVS患者头痛发作后就诊存在明显的延迟,94%以上的患者在1~4周内存在头痛反复发作。其他临床表现包括偏瘫、感觉障碍、偏盲、皮质盲、失语、构音障碍、共济失调、可逆性脑水肿及癫痫等。临床表现缺乏特异性是导致RCVS早期识别困难的原因之一。本研究中患者2出现头痛且存在明确诱因,通过复查头部MRI及MRA明确诊断,及时调整治疗方案后患者获得良好预后。患者1则主要表现为癫痫伴有肢体无力。有研究结果显示,部分严重RCVS患者并无任何头痛症状,但可能出现癫痫发作、局灶性神经功能缺损、意识模糊或昏迷,这类患者常处于失语或昏迷状态,无法明确病史。因此对于无头痛病史,但存在明确诱因的脑梗死患者,需警惕RCVS,及时、动态关注头部影像学检查。另有文献报道,1/3~1/2的RCVS患者可并发凸面蛛网膜下腔出血、脑后部可逆性脑病综合征及缺血性卒中。大脑凸面蛛网膜下腔出血在RCVS发病1周内常见,且为非动脉瘤性,病变可在双侧或单侧出现,T2FLAIR序列表现为邻近大脑凸面多个脑沟内异常高信号,但仅有约52%的大脑凸面蛛网膜下腔出血患者头部CT出现异常。患者2转入神经内科后,完善头部CT未见出血,但磁敏感加权成像提示微出血,头痛出现时再次复查头部MRI,可见左侧额顶叶部分脑沟内新发异常信号,支持RCVS诊断。动脉粥样硬化及心源性栓塞引起的脑梗死均较少合并蛛网膜下腔出血,因此对于难以明确病因的脑梗死,可动态复查MRI,若出现非动脉瘤性蛛网膜下腔出血,应警惕RCVS的发生。有研究显示,RCVS患者由于血管收缩引起严重血流动力学紊乱,在FLAIR序列上可出现高信号血管征,此信号的出现可能与缺血性并发症相关,提醒临床医师警惕疾病进展。
RCVS与中枢神经系统性血管炎(central nervous system, PACNS)存在一定的相似之处,但两种疾病治疗方案完全不同,临床上需注意二者的鉴别。既往研究显示,PACNS的发病通常较为隐匿,呈现慢性复发的特点,RCVS常常突然起病,呈现单相病程;影像学上PACNS可存在多个不同时期的小梗死灶,而RCVS可能存在蛛网膜下腔出血、脑实质出血、缺血性卒中和可逆性后部白质脑病等综合表现。也有研究提出,可以通过高分辨率血管壁成像鉴别两种疾病,但该观点仍需要大样本数据研究的支持。本研究所报道的2例RCVS患者均存在明确诱因,呈现急性起病、单相病程,动态复查MRA表现符合节段性脑血管可逆性收缩特点,且应用尼莫地平后患者症状均明显改善。
RCVS患者的动脉收缩异常存在一定的顺序性,首先累及小的远端动脉,然后累及更多的近端血管,包括中动脉和大动脉。这种累及血管的模式与临床症状的进展相一致,早期累及小的远端动脉可解释最初的头痛症状,早期脑膜小血管破裂可引起凸面蛛网膜下腔出血,血管收缩逐渐进展至更近端、更大的动脉,通常发生在分水岭区域,进而导致缺血性卒中。随着脑动脉痉挛收缩的恢复,脑实质病灶也会逐渐减少,甚至消失。本研究报道的2例患者复查头部MRI均显示病灶范围明显减少,符合RCVS的影像学变化特点。
对于RCVS的治疗目前尚缺乏循证医学证据。一般治疗包括去除病因及止痛治疗,但镇痛药物的使用应谨慎,避免使用可能加剧RCVS的吲哚美辛和曲坦类药物。药物治疗方面,钙通道阻滞剂(包括尼莫地平和维拉帕米)是有效的。尽管尚未见证据表明尼莫地平可以减少RCVS的脑血管收缩时间和并发症,但对于复发性急性头痛或确诊的RCVS患者,早期使用钙通道阻滞剂依然是合理的。既往研究中钙通道阻滞剂的使用疗程为4~8周。一项纳入了162例RCVS患者的单中心研究表明,糖皮质激素治疗可导致RCVS患者临床、影像表现以及神经功能恶化,提示应用糖皮质激素可能存在潜在危害。
综上所述,对于手术或创伤后的患者,一旦出现急性神经功能缺损表现需要警惕RCVS的发生,动态复查MRI或可为早期诊断提供更多线索。


