一例迟来的Ph阳性急性淋巴细胞白血病的诊断
时间:2021-12-22 12:02:11 热度:37.1℃ 作者:网络
几千年前的孔圣人就教导我们要“温故而知新”。相信大家也有过工作之余,翻看之前的一些病例,从中或得到经验教训,或学习新的知识这样的经历。这不,最近我也遇到了这样一个病例,把其诊断过程分享给大家。
案例经过患者,女性,60岁。主诉:纳差、乏力6天,发热3天
现病史:6天前患者无明显诱因出现纳差、乏力,伴恶心、呕吐,未在意;3天前就诊于当地医院,测体温38℃,伴有寒战、乏力,给予退烧药物治疗,仍有发热,血常规检查白细胞1.8*109/L,红细胞3.23*1012/L,血红蛋白93g/L,血小板66*109/L。为进一步治疗来我院,门诊以“全血细胞减少,发热查因”收入院。
既往史:8年前诊断2型糖尿病、高血压,口服二甲双胍和硝苯地平。
查体:T38℃,R22次/分,P124次/分,BP114/77mmHg.发育正常,营养中等,神志清,精神差,贫血貌,浅表淋巴结未触及肿大,肝脾肋下未及。
入院后患者完善了相关实验室检查
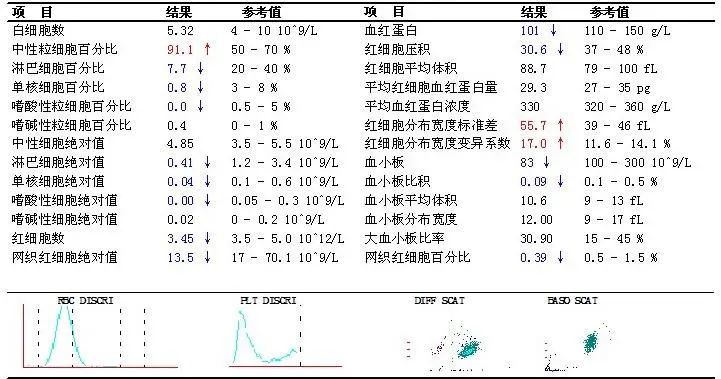
血常规:
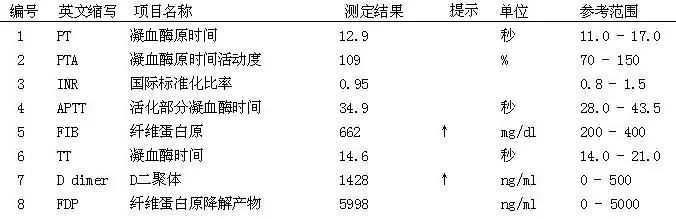
凝血功能:
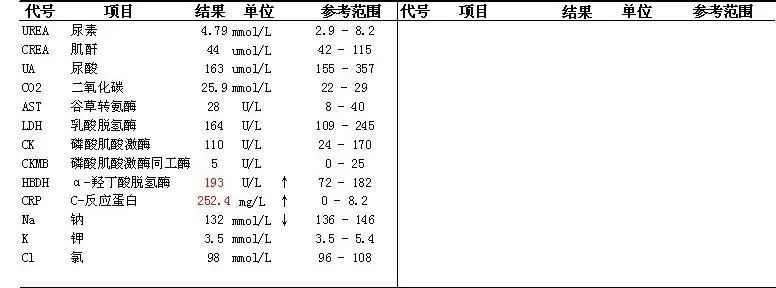
急诊生化:
贫血三项和肿瘤标志物


常规骨髓细胞学检查
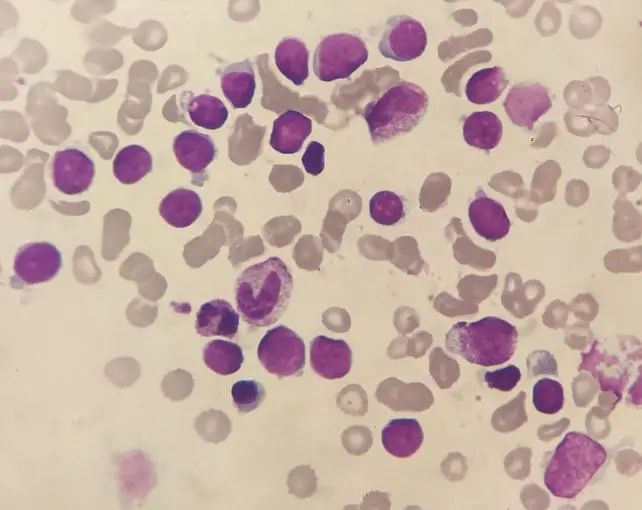
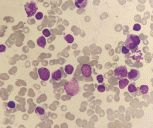
图1 10×100倍 骨髓
骨髓增生明显活跃,粒系G=17%、红系=9%,比例明显减低,淋巴细胞比例73.5%,明显增高,大小不一,部分淋巴细胞体积偏大,胞浆量少,淡蓝色,胞核圆形或椭圆形,染色质细致,可见核仁;部分淋巴细胞体积小,胞浆量少,淡蓝色,胞核圆形,可见切痕,染色质聚集。
案例分析
记得我当时看这份骨髓标本的时候,是倾向于淋巴瘤的诊断。报告描述也是按两类形态的淋巴细胞描述,一类是幼稚淋巴,一类是成熟淋巴,当时的猜测会不会是套细胞淋巴瘤,而没有考虑到急淋的可能。
因为幼稚淋巴细胞的比例不是很高。血常规虽然贫血、血小板低,但是散点图没有异常,所以并未涂片镜检。现在反过头来再分析,如果患者是淋巴瘤,结合骨髓淋巴多为小淋巴细胞,很可能是小B细胞淋巴瘤,而小B细胞淋巴瘤多为惰性淋巴瘤,多数患者白细胞和淋巴细胞会升高,且多为慢性病程。
而此患者是急性病程,白细胞和淋巴细胞比例不高,所以现在想想,当时患者应该处于淋巴母细胞淋巴瘤阶段,骨髓幼稚淋巴细胞并未超过20%(WHO标准超过20%诊断为急性淋巴细胞白血病,也可能已经是急淋,那些小的我认为是成熟的淋巴细胞其实也是幼稚淋巴,只是我看细胞功力不足,无流式支持,当时不敢妄下结论)。
当时患者家属没有同意继续完善流式、染色体、基因、活检等检查。所以血液病方面的检查就告一段落。医生也是把目光又投向了另一个异常结果。
患者AFP明显增高,伴有纳差、乏力,不排除消化系统肿瘤,随后完善了腹部增强CT提示为肝转移瘤及右侧肾癌不排除,需进一步评估原发肿瘤部位。后转入泌尿外科,请普外科会诊后,行“右侧肾脏切除+右侧肝脏肿瘤切除术”,后经病理确诊为原发肝癌。患者好转后出院。在我回看患者此次住院期间所有血常规检查时发现了当时的疏忽之处。
表1 患者住院期间的5次血常规检查结果
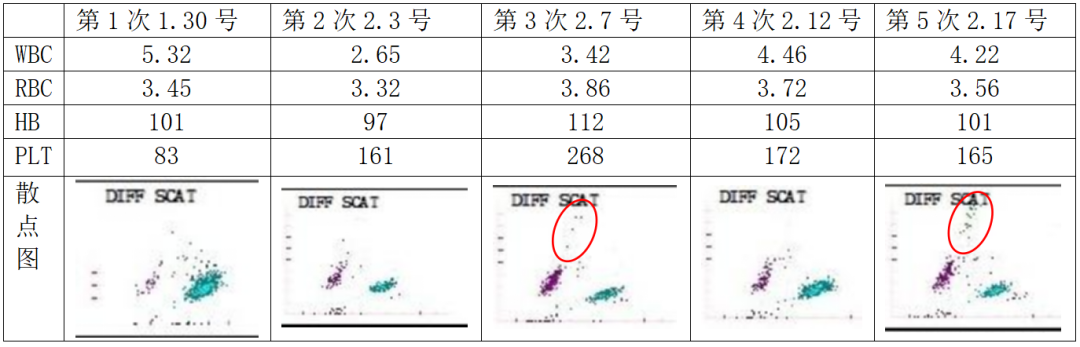
如果单从各项指标看变化不大,但细心的老师可能已经观察到了散点图的变化,在第3次和第5次血常规的散点图原始细胞(红圈内)区域出现了少量的散点,而且第5次血常规已经有较多的散点出现,提示外周血可能出现了原始细胞,只不过短短10几天时间,说明患者骨髓内的淋巴细胞应该是侵袭性强的、恶性程度高的淋巴细胞所以才在短时间内侵犯了外周血。只不过未被我们检验人员所重视。
随后患者在3月11日以“腹痛10小时”为主诉第二次入院,不巧的是根据患者症状入住的是消化内科,而不是血液内科。消化科医生在查阅患者既往病史并完善了相关检查和治疗后给予的出院诊断是急性胆囊炎、高血压病、糖尿病、肝细胞癌,并未写血液相关疾病。不过在病程记录中有提到血常规淋巴细胞增高,考虑血液系统疾病,建议完善骨穿检查,但再一次被患者家属拒绝。
第二次入院血常规:
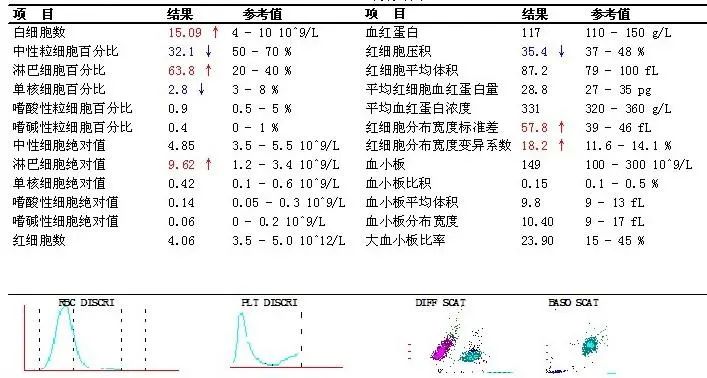
从第二次入院血常规结果可以看出与第一次入院时最后一次血常规相比,白细胞、淋巴细胞均明显增高,而且散点图出现明显异常。遗憾的是,检验人员又一次疏忽了。直到又一个月后的4.14号,患者再次以“诊断肝癌2月眼睑瘀斑1天”为主诉第三次入院,这次就诊了血液科。
急查血常规
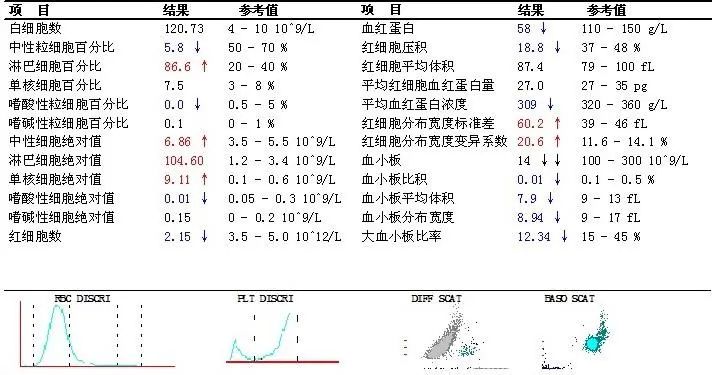
患者白细胞已经高达120,且红细胞、血红蛋白、血小板等指标均明显减低。散点图已经出现灰区,明显异常,才引起了检验人员的重视,进行了外周血涂片
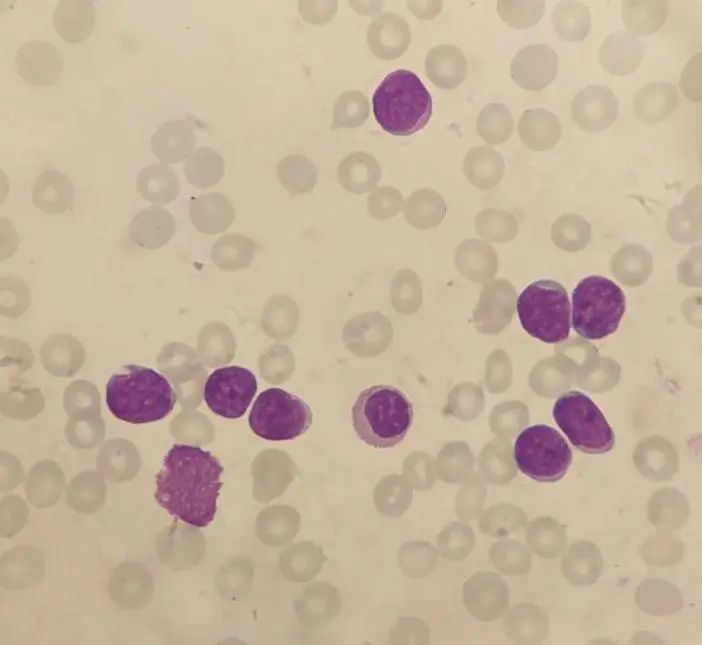
图2 10×100倍外周血
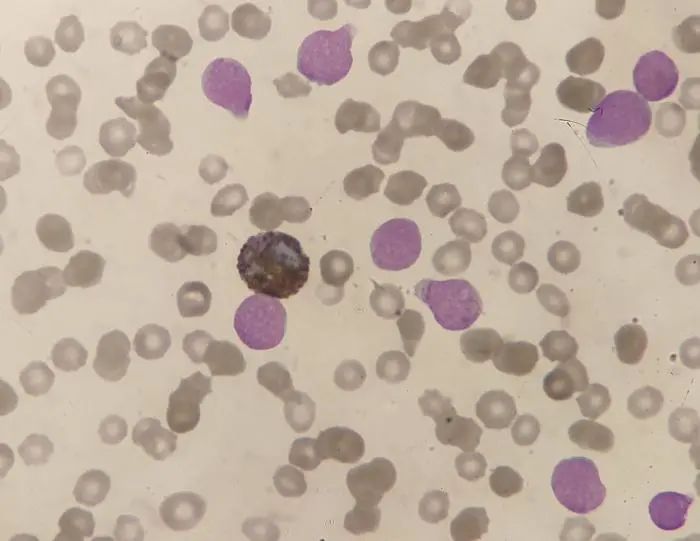
图3 10×100倍外周血 MPO染色
涂片发现大量原始细胞,MPO染色阴性。这次患者同意骨穿并完善了血液病相关检查。
骨髓涂片
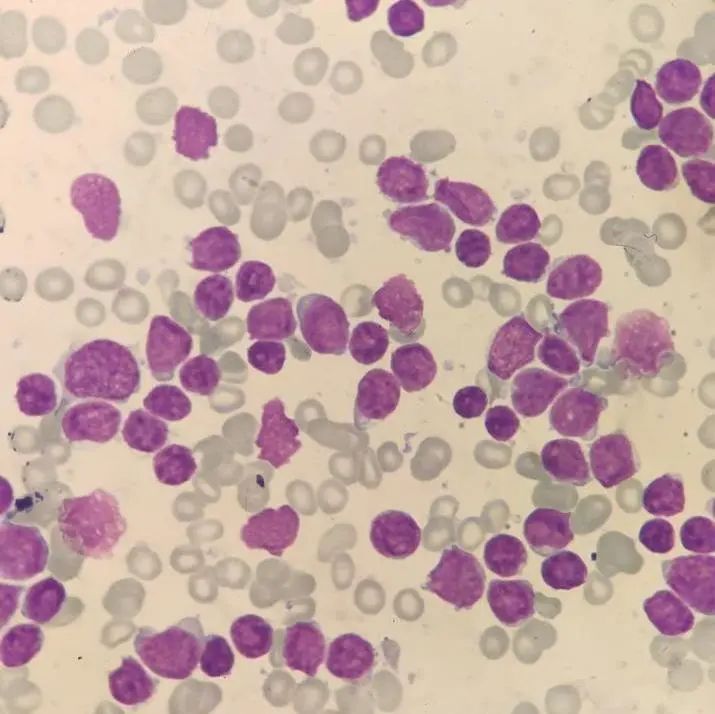
图4 10×100倍 骨髓
骨髓增生极度活跃,粒系、红系受抑。淋巴细胞比例明显增高,占99.5%,其中原幼淋巴占95.5%,胞体大小不一,胞浆量少,淡蓝色,胞核圆形或椭圆形,核染色质呈粗颗粒状,核仁明显。
流式结果:

染色体:

融合基因:

突变基因:

最终诊断:Ph阳性B急性淋巴细胞白血病(common-B阶段)
文献复习
成人急性淋巴细胞白血病(ALL)是最常见的成人急性白血病之一,约占成人急性白血病的20%~30%,目前国际上有比较统一的诊断标准和不同研究组报道的系统治疗方案,完全缓解(CR)率可达70%~90%,3~5年无病生存(DFS)率达30%~60%。ALL诊断应采用MICM(形态学、免疫学、细胞遗传学和分子学)诊断模式,诊断分型采用WHO2016标准。最低标准应进行细胞形态学、免疫表型检查,以保证诊断的可靠性;骨髓中原始/幼稚淋巴细胞比例≥20%才可以诊断ALL。
WHO2016版前体淋巴细胞肿瘤分类:
1. 原始B淋巴细胞白血病/淋巴瘤:

2.原始T淋巴细胞白血病/淋巴瘤:
根据抗原表达可以划分为不同的阶段:早期前T、前T、皮质T、髓质T。建议分类:早期前体T淋巴细胞白血病(EarlyT-cell precursor lymphoblastic leukemia,ETP)[1]。
Ph阳性急性淋巴细胞白血病是9号染色体长臂上的致癌基因ABL1与22号染色体长臂上的断裂点簇集区(breakpoint cluster region,BCR)相互易位形成了BCR-ABL1融合基因,即费城染色体阳性的急性淋巴细胞白血病(Philadelphia chromosome-positive acute lymphoblastic leukemia,Ph+ALL)。
根据断裂位点的不同,BCR-ABL1融合基因编码的致癌蛋白主要有2种,即p210和p190,两者均具有构成性酪氨酸激酶活性,通过激活下游大量促增殖和促生存的信号导致白血病的形成,以P190多见。
Ph+ALL发病率随年龄的增加而升高,在儿童ALL的发生率为2%-3%,成人ALL中的发生率高达20%-30%,在年龄超过60岁的患者中,发生率超出50%[2]。在各个年龄段的预后都是最差的。
形态与其他类型ALL的相同。CD10、CD19和TdT阳性,常同时表达髓系抗原CD13和CD33.CD117一般阴性。至少在成人,CD25与这一类型ALL密切相关。罕见有t(9;22)的ALL呈T细胞表型[3]。化疗与酪氨酸激酶抑制剂(TKI)联合是Ph+ALL患者的标准治疗方案。
心得体会回顾本病例的整个诊断过程,抛开患者意愿的原因,有几点不足之处值得反思,第一点是在报告骨髓形态学时未能多结合患者病史和检查全面考虑,有点先入为主。第二点是明知道骨髓有异常而未能持续观察患者的病情变化和相关检查,特别是血常规结果。第三点是检验人员对血常规散点图的认知能力和重视程度不够,直到患者第三次入院血常规出现明显异常才有所警觉,这些原因延误了疾病的确诊。以此案例为戒,我们检验人员在结果的审核发放中,不仅要保证结果的准确性,还要能分析异常结果背后所提示的患者病情,关注异常结果的变化,主动联系临床沟通交流。
参考文献
[1]秘营昌,邹德慧.中国成人急性淋巴细胞白血病诊断与治疗指南(2016年版)[J].中华血液学杂志,2016,37(10):837-845.
[2]田明杰,徐小康,赵松颖.Ph染色体阳性急性淋巴细胞白血病的治疗进展[J].中国实验血液学杂志,2019,27(04):1325-1329.
[3]血液病诊断及疗效标准第4版[M].科学出版社,沈悌赵永强,2018.


