女性盆底功能障碍性疾病诊治——康复流程、原则及智能诊疗!
时间:2024-06-10 13:01:44 热度:37.1℃ 作者:网络
女性盆底功能障碍性疾病(FPFD)发生机制复杂,专科的临床医师往往无法覆盖妇产、泌尿、肛肠、影像等各专科全面的医学专业信息,限制了对于该疾病的系统、全面诊治。FPFD的治疗需要遵循康复流程,制定个性化物理治疗干预措施,同时结合其它方式制定综合性治疗策略。人工智能在盆底领域的应用,不仅可以提高医生诊断效率,还可以为综合治疗方案的制定提供参考和依据,实现智能诊疗与精准医疗。本文从FPFD康复流程出发,分析康复原则及内容,探究人工智能在FPFD诊疗中的应用现状,旨在为实现盆底疾病智能诊疗提供参考。
一、盆底功能障碍性疾病(FPFD)康复流程
结合病史、问卷、辅助检查等综合判断导致盆底功能障碍的病因及发病机制,再根据临床诊断制定康复方案(图1)。
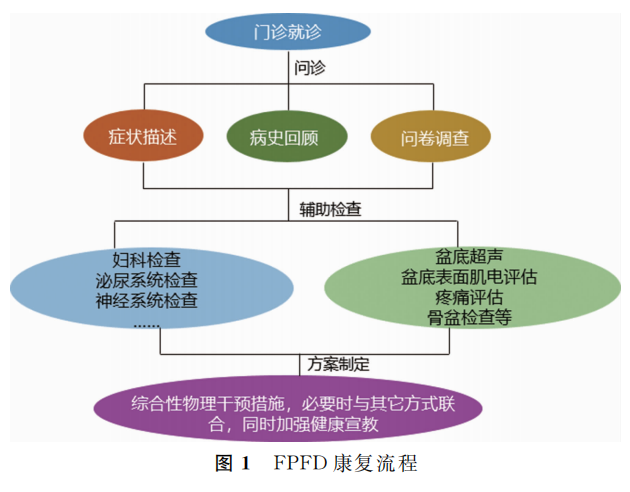
(图1)
(一)症状、病史及相关问卷
下尿路症状(包括压力性尿失禁、急迫性尿失禁、混合型尿失禁、尿潴留、膀胱过度活动征、神经源性膀胱、尿潴留等);盆腔器官脱垂(阴道前壁膨出、阴道后壁膨出、子宫脱垂、阴道穹窿膨出等);排便障碍(便秘、肛门失禁、排便困难等);性功能障碍(性欲障碍、性唤起障碍、性高潮障碍、性交疼痛等);阴道松弛症;盆底痛(外阴痛、阴蒂痛、肛门直肠痛、梨状肌综合征等)。每一类型FPFD有着不同的临床表现,FPFD可单独发生,也可两种及以上类型FPFD同时发生。
FPFD类型、发病时间、发病次数、何时发生、有无诱发因素;既往史、手术史、用药史、分娩史、家族史等。
FPFD相关问卷内容涉及生活质量、症状等,如盆底功能障碍影响问卷(PFDI-20)、国际尿失禁咨询委员会尿失禁问卷简表(ICI-Q-SF)、便秘自评量表、女性性功能指数评估、视觉模拟评分(VAS)等。
(二)辅助检查
妇科检查、泌尿系统检查、消化系统检查、盆底结构检查[如盆底超声、磁共振成像(MRI)等]与功能检查(盆底表面肌电评估)、神经系统检查、疼痛检查、骨盆检查等。此外,需要特别指出的是,由于FPFD发生机制复杂,任何一种FPFD的发生,都可能与肌肉、筋膜、韧带、神经、血管中的一种或几种异常有关,盆底功能检查的同时,应关注盆底结构检查,更加全面、系统地评估盆底状态。
(三)健康宣教
宣教内容主要包括生理解剖常识,FPFD发病概况、危害、临床表现、防治常识,FPFD如何预防及诊治等。
(四)方案制定
基于系统性整体评估,聚焦发病原因,制定综合性物理干预措施。必要时,可联合药物、日常行为训练、改变生活方式、手术等综合治疗方式。
(五)效果评估及随访
1.治疗效果指标:每种类型FPFD的治疗有效性,除有效率之外,还需结合症状的缓解、有无并发症、不良反应、生活质量、相关问卷等综合评估。
主观性评价:症状缓解或改善。客观性评价:尿垫试验、排尿日记、盆腔器官脱垂定量分期法(POP-Q)评分、VAS,辅助检查指标改善。有效率:治愈、改善、有效、无效。
2.随访:(1)随访内容:症状是否复发,如复发或出现新的病情等情况应再次到医院就诊,并及时进行盆底评估。(2)随访方式:电话、微信或短信等方式回访,必要时可医院复诊。(3)随访时间:建议干预后1~3个月,如有必要可根据患者情况,定期随访。
二、FPFD的治疗原则及内容
电刺激、生物反馈、磁刺激、射频、激光等物理治疗技术可单独也可联合治疗,综合解决FPFD。FPFD发病及发生机制复杂,可能与一种或两种及以上盆底支持组织损伤或功能下降有关,因此,实施方案关键在于聚焦其发病机制及发病原因,系统性、针对性解决。
物理治疗措施的制定是在综合了妇产科、肛肠科、泌尿科、影像科、临床检查科室等相关医学信息基础上进行临床诊断,再根据疾病类型、严重程度、合并并发症等综合制定个性化治疗方案。
(一)适应证、禁忌证及干预要点
1.适应证:妊娠、分娩、年龄、长期腹压增加、绝经、肥胖等引起肌肉、结缔组织、筋膜等异常或损伤,进而诱发的一系列常规FPFD,如下尿路症状、盆腔器官脱垂、排便障碍、慢性盆腔疼痛、性功能障碍;非手术指征的FPFD[1];盆腔术后排尿/排便障碍、产后FPFD预防及治疗。
2.禁忌证:刺激部位活动性感染;膀胱结石;孕妇;盆腔肿瘤;月经期、产褥期;神经系统或精神疾病;配有心脏起搏器;认知功能障碍者;泌尿生殖炎症急性期。
3.干预要点:物理治疗干预应把握以下要点:(1)干预前系统性评估(结合症状、病史、查体、辅助检查等);(2)治疗干预时机,治疗方案的参数选择、干预频次、治疗周期及刺激强度;(3)如阶段性治疗效果不理想,则应调整治疗方案;(4)患者依从性。临床工作者应关注FPFD的发病情况和相关因素,尽早识别并预防FPFD。
一项Meta分析结果显示,盆底损伤程度大、分娩次数多的患者依从性更好,可能与疾病治疗需求更高有关。另外保持治疗中积极沟通,以及时反馈患者的问题;(5)专业指导:盆底肌训练应该让有资质的人进行监督。一项系统性综述发现,监督下的盆底肌干预训练12个月后,在女性压力性尿失禁(SUI)的治疗中58.8%的患者治愈,男性急迫性尿失禁(UUI)患者治愈率35%;女性混合型尿失禁(MUI)患者在干预3个月及6个月后的治愈率分别为25%、28%。
4.注意事项:(1)注意改善生活方式,控制体重,如饮食均衡、戒烟限酒,少喝或不喝含咖啡因的饮料等;(2)必要的家庭盆底肌训练、行为训练等,如Kegel运动、阴道哑铃训练、膀胱操;(3)做好积极心理沟通;(4)必要时,物理治疗结合药物、子宫托、手术等其它方式进行综合治疗。
(二)物理治疗干预措施
1.干预时机:FPFD患者应及早干预,特别是围绝经期女性、产后人群、盆腔术前/术后等高危人群应尽早干预治疗及预防。有研究表明,可将盆底肌训练作为盆腔器官脱垂手术的辅助手段,以帮助缓解脱垂程度及改善生活质量,并有效改善脱垂症状。产后1~3个月是盆底功能恢复及FPFD预防黄金期;产后3个月至1年内是盆底功能恢复及FPFD预防关键期;产后1年后重点在于针对性解决FPFD症状及预防进一步进展及并发症的发生。
2.干预原则:区分盆底功能障碍类型。关于FPFD的发生及发病机制的解释,主要涉及1992年DeLancey的阴道支持结构 “三水平”理论、1994年DeLancey的 “吊床”假说、1990年Petros和Ulmsten “整体理论”及1993年Norton 的“干船坞理论”等盆底理论。
这些理论很好地解释了尿失禁、盆腔器官脱垂、慢性盆腔疼痛等FPFD的发生,重点强调肌肉、结缔组织、神经、血管是相互联系、密不可分的,共同维持着盆腔器官解剖位置及正常生理功能。因此,FPFD往往不能单独通过一种物理治疗方式解决,应综合多种物理治疗方式,选择适宜的磁刺激、电刺激、射频、生物反馈等技术治疗方案。以压力性尿失禁为例,涉及到盆底肌肉支持不足或弱化、尿道闭合功能下降、胶原蛋白合成减少等,综合治疗方式应根据肌肉、筋膜的损伤采用不同类型的物理治疗技术。
3.干预的类型及方法:FPFD物理治疗方案应防治结合,延缓疾病进一步发展,预防并发症的发生。干预的类型可以分为针对性治疗方案、重点预防方案、普遍性临床建议与指导。
(1)针对性治疗方案:主要适用于常规FPFD患者、盆腔术后排尿/排便/性功能障碍、产后FPFD等。详细询问病史,系统性结构评估(如盆底超声)与功能评估(如盆底肌电评估),全面辅助检查,综合临床诊断,针对疾病类型、严重程度、伴发疾病等情况,强化盆底干预,制定阶段性治疗方案,并根据患者阶段性恢复情况,适时调整具体方案。
(2)重点预防方案:主要适用于重点及高危人群的疾病筛查与预防。如盆腔术后1~3个月后可根据患者情况进行盆底筛查、盆腔术后盆底功能恢复,中老年及产后等高危人群的盆底功能筛查,并结合病史、其它辅助检查等制定个性化治疗方案。
(3)普遍性临床建议与指导:通过健康宣教、盆底肌训练、盆底肌肉康复器(阴道哑铃)等定期进行盆底肌训练,预防FPFD的发生。针对FPFD,我们应做到早发现、早诊断、早治疗。
4.物理康复方法的选择:随着物理治疗技术发展至今,电刺激、生物反馈、磁刺激、射频等技术已经广泛应用到各种FPFD的治疗中,部分技术获得了指南或共识推荐,并得到大量文献证实。盆底肌训练可以作为解决FPFD的一线疗法,电刺激,磁刺激可以作为必要时解决问题的二线疗法。有资料显示,配置设备进行盆底肌训练(如生物反馈),效果比未配置设备进行盆底肌训练更有效。
不同物理康复技术从作用机制出发,在不同的层面解决FPFD问题。盆底肌训练可以增强肌肉力量、协调性、肌肉募集速度、耐力,以在腹内压增高时提高膀胱内压,维持尿道闭合压,支撑盆腔器官。电刺激针对衰弱的肌肉被动激活肌肉及神经纤维,该种方法采用电极对局部组织进行低频脉冲电流刺激,是一种有效的、保守的治疗方法,可以有效改善盆底肌的收缩力量,激活肌肉纤维。
有研究指出,磁刺激具有非侵入、方便、可接受、灵活性强的优势,可以刺激骶神经和盆底,通过刺激盆底使肌肉获得收缩,为没有动力进行盆底肌训练的尿失禁患者提供选择机会。射频刺激盆底和弹性蛋白新生重塑,提升筋膜及韧带的弹性和强度。激光是一种能量型治疗方式,刺激新生血管、胶原沉积及弹性纤维增生,促进上皮细胞增殖,刺激深层胶原蛋白重塑和新生,近些年来,激光被用于盆底功能障碍的治疗中。
三、人工智能(AI)系统对FPFD诊治的临床价值
(一)FPFD临床诊断中存在的挑战
FPFD是一系列复杂的疾病,其涉及到多个身体系统和功能的交互作用,如尿路、肠道和生殖系统。近年来,随着人们认识的提高和医疗技术的进步,对盆底疾病的诊断和治疗已经取得了一定的进展,但在诊断方面仍存在一些亟待解决的问题。
首先,我们必须认识到目前的诊断手段存在技术上的不足。在众多诊断手段中,多数是基于患者的主观评价指标,这一类的报告手段,在临床统称为患者报告的测量手段(PROMs)。这些主观指标,如症状自评量表、功能评估和体检,虽然能够提供有关疾病严重性和影响程度的信息,但存在个体差异和主观性较大的问题。
例如在压力性尿失禁的评估中,常见的临床症状分度主要采用Ingelman-Sundberg分度法,按照症状的情况将患者的临床分度分为轻中重3个分度,这种评估手段相对比较主观;另外一些量表包括中文验证的尿失禁影响问卷简表(IIQ-7)、盆腔器官脱垂-尿失禁性生活问卷简表(PISQ-12)等,这类问卷也包含了很多主观及症状的描述,同样缺乏一些客观指标如MRI、超声等描述结构变化的指标。盆腔器官脱垂的诊断中,常见的检查方法包括POP-Q、盆底肌力检查及一些量表等,与压力性尿失禁的检查类似,这些常规的方法主观性较强,比较难评估到患者的客观盆底结构的变化,给后续的治疗也带来了一定的挑战。
总的来讲,在实际应用中,主观评价指标可能会受到患者情绪、文化背景和社会经济地位等多种因素的影响,从而影响临床诊断的准确性。因此在FPFD的诊断过程中,肌电检查和影像学这类的客观检查手段,对于后续物理治疗技术的选择及了解盆底结构的改变非常重要。
近年来,盆底表面肌电在FPFD的诊断中得到了广泛的应用。该技术通过测量肌肉的电活动来评估盆底肌肉的功能状态,能够为临床提供客观的诊断依据。然而,肌电诊断技术存在局限性,容易受到多种生理和病理因素的干扰等。盆底超声在FPFD的诊疗过程中应用日益广泛,因其具有操作简便、无辐射、分辨率高、可实时动态观察等优点,故被国际妇产科超声学会(ISUOG)和国际妇科泌尿学会(IUGA)等推荐为首选的检查方法。盆底超声在全球范围内得到广泛应用,特别是在欧美国家。
在妇科领域,盆底超声常用于评估女性盆底结构,包括子宫、阴道、膀胱和直肠,可帮助医生诊断和治疗子宫脱垂、尿失禁等FPFD;在泌尿科领域,盆底超声可用于评估尿道和膀胱,以诊断和治疗尿失禁、尿道狭窄等问题。尽管盆底超声在全球范围内广泛应用,但在中国的开展情况相对一般。
可能的原因:(1)盆底超声需要专业医生和技术人员,需具备高度的培训和经验,以正确执行和解释检查。在中国,培训和资质认证的标准可能较高,这使得盆底超声的使用受到限制。(2)中国的医疗资源分布不均,大城市和发达地区可能更容易获得高水平的医疗服务,而农村地区可能面临医疗资源匮乏的问题,这可能会影响盆底超声的推广和普及。(3)在全球范围内盆底超声检查的临床实践还存在检查者经验依赖性强和耗时较长、测量繁琐等不足的问题,使得其在盆底疾病诊断中的应用受到了限制。
我们选择了40家医院进行了盆底领域常见检查手段及盆底超声应用情况的调查,该调查共纳入了97名盆底专科医生。其中,关于盆底常见评估手段的选择中,大部分医生会选择问卷;肌力评估及肌电评估中,九成以上医生会选择肌电评估;仅有不足三成医生选择了超声作为常规评估手段(表1)。在问到“盆底超声检查,对患者初期治疗方案的制定以及治疗效果的获益,是否有帮助?”这个问题时,九成以上医师都认为对诊断有帮助(表2)。在问到“您是否愿意在患者初期,利用盆底超声检查来辅助治疗方案的制定?”这个问题时,接近九成的医生认为对于治疗方案的确定有帮助(表3)。
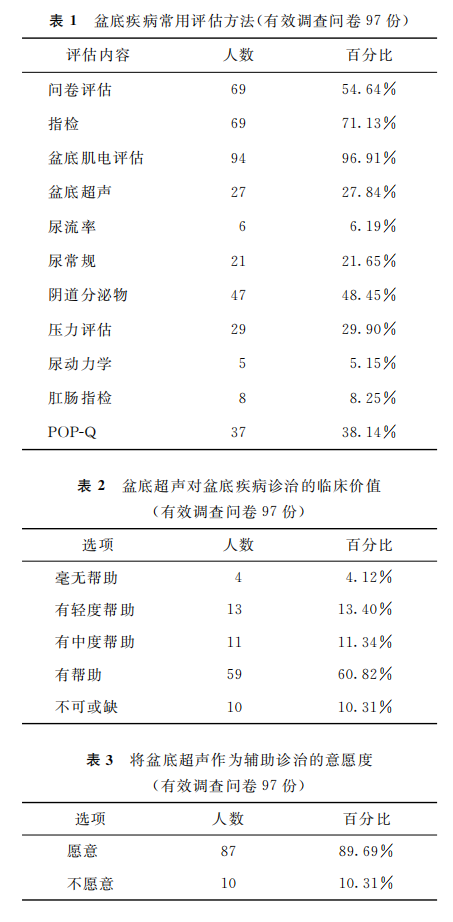
(表1,表2,表3)
由此调查可以看出,对于广大的盆底医生来说,肌电评估和超声都在诊断中具有显著的价值,但由于各种主观/客观原因,中国盆底超声开展的情况较为一般,大部分的医院不将超声作为常规的诊断工具。这一现状也极大阻碍了FPFD的“精准诊断”,也影响到后续治疗方案的选择。当前,物理治疗设备主要目标在于疾病症状的改善,如生物反馈、电刺激、磁刺激和射频技术等,如果能够提供清晰的盆底结构图像,医生可以更准确地选择和使用物理治疗技术,从而提高治疗效果和患者满意度。
(二)AI在FPFD诊治中的应用前景
AI通过对图像进行特征提取和自动分割,不仅能够达到与高年资医师同等的诊断效能,而且高效省时,有利于盆底超声的规范及推广。
患者往往会存在两种及以上FPFD同时发生,精准的系统性评估是必要的,综合临床诊断制定全面、个性化的治疗方案是有效解决FPFD的重要途径。然而事实上,专科的临床医师往往无法覆盖妇产、泌尿、肛肠、影像等各专科全面的医学专业信息,疾病的系统、全面诊治就会受到限制。
常规盆底超声对女性盆底结构及功能的评估主要依赖于Valsalva状态下的盆底正中矢状切面、肛提肌及肛门括约肌断层超声成像及Valsalva状态下肛提肌裂孔这三个层面,但人工识别具有较强的经验依赖性,AI自动识别及测量可以减少人工识别的经验依赖性,利用软件/算法对标示好的图像进行特征提取,使计算机能够自动识别。
目前AI在超声应用中可以做到对于盆底结构的部分数据自动测量和识别。例如,对于前盆腔测量中静息状态下膀胱颈的主要参数包括膀胱颈距离、膀胱后角、尿道倾斜角等进行自动测量,在Valsalva状态下同步测量以上参数,从而计算出尿道旋转角、膀胱颈移动度等,自动获取膀胱膨出、压力性尿失禁相关的生物学测量指标,减少操作者经验依赖,快速获得标准切面及测值(图2);对于肛提肌裂孔,通过定位Valsalva状态下肛提肌裂孔层面,自动获取肛提肌裂孔扩张、肛提肌损伤的生物学测量指标(图3);对于肛提肌断层超声显像(TUI)自动定位,减少操作者经验依赖,自动获取肛提肌裂孔完整性的标准切面(图4)。自动获得的相关参数包括膀胱颈移动度、肛提肌裂孔、尿道旋转角、膀胱尿道后角等参数,大大减少了医师由于经验问题的测量差异。
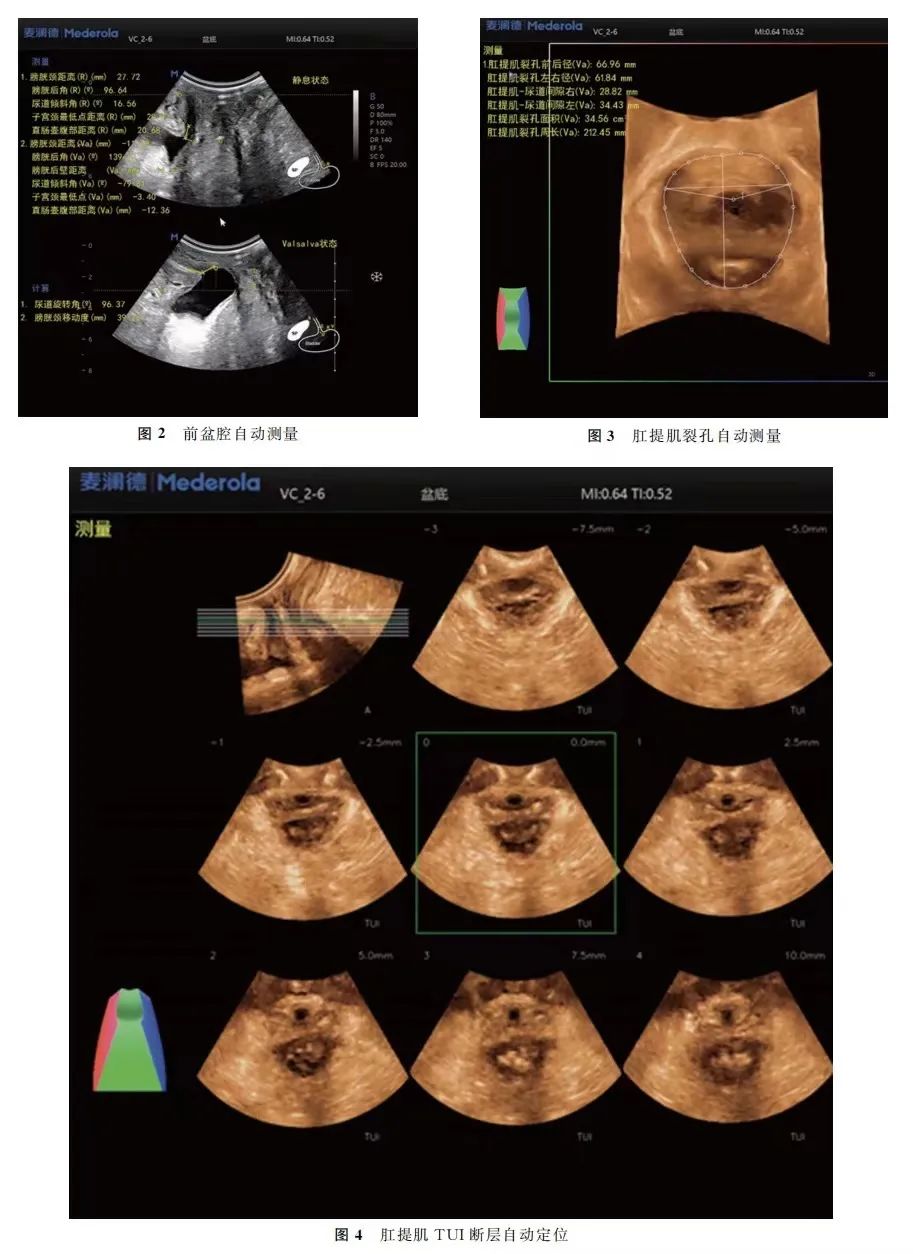
(图2,图3,图4)
盆底诊断包含了患者病史、体格检查、量表、盆底表面肌电评估、盆底影像学检查等多种诊断工具。目前通过这些诊断工具,在FPFD的诊断方面已经相对比较容易,但遇到不同结构变化后,物理技术手段的选择、物理技术相关参数、疗程的选择还是给盆底医生带来了极大挑战,而AI可以提供很大助益。
以尿失禁为例,通过盆底表面肌电与盆底超声相关参数结合,可揭示患者存在的病理情况,明确患者存在的具体病理结构变化;在明确了患者的盆底功能障碍根源后,由AI算法结合相关文献报道(机器学习),制定出对患者合适的具体物理治疗方案。从根源上,智能系统解决了对于诊断中肌电检查参数众多、需要逐一识别分析的问题;同样,盆底超声检查参数众多,由于医师的经验差异而无法标准化,智能系统可以帮助那些初步接触盆底超声的医生标准化地进行盆底超声检查。
治疗上,智能系统可以帮助解决物理技术选择的难题。传统物理治疗手段(包括生物刺激反馈、电刺激、磁刺激、射频技术等)选择众多,但是目前缺乏对患者病理及结构的识别,导致物理治疗手段的选择缺乏依据,效果也参差不齐。随着智能系统应用的增加,将会有更多的诊疗数据通过自动学习进行优化,制定出更完善、更精准的解决方案。
盆底智能诊疗以大量循证依据为基础,融合人工智能概念,整合盆底大数据,加入盆底结构(如盆底超声技术)和功能评估(如盆底表面肌电技术)信息,用以辅助FPFD的诊断,全面评估盆底状态,为FPFD的治疗方案提供参考,同时也为电刺激、生物反馈、磁刺激、射频、激光等物理治疗方式的选择或联合治疗提供诊断依据。图5以尿失禁为例,描述了盆底智能诊疗在FPFD的诊治中发挥了怎样的临床价值。虽然盆底智能诊疗系统能在一定程度上帮助解决超声医师经验依赖性高、物理治疗手段选择困难的问题,但还需要更多的数据提升其精准度。
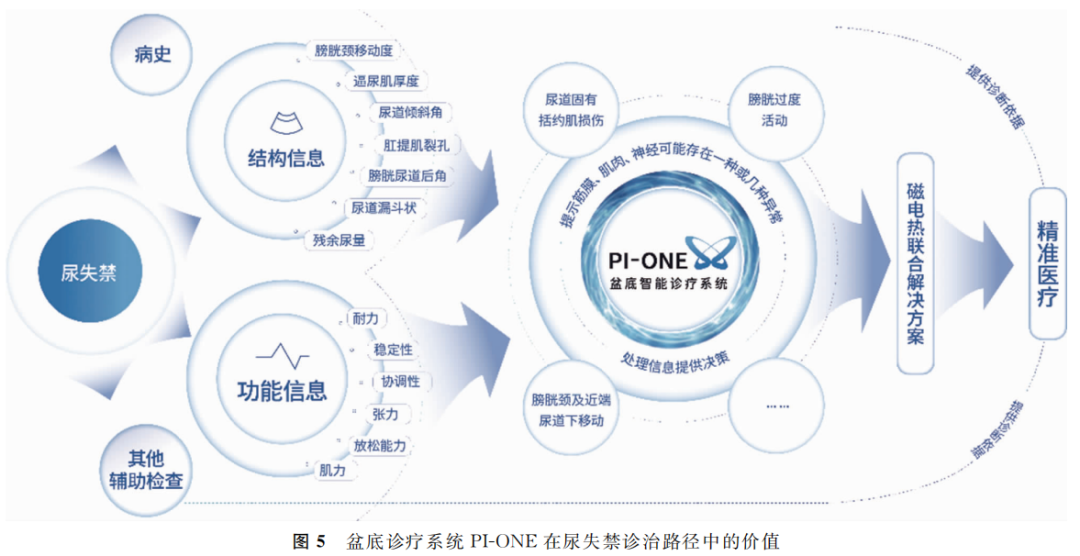
(图5)
文章来源:刘晓芳,蒋玉梅,黄怀彬,等.女性盆底功能障碍性疾病诊治流程及物理治疗康复临床应用——康复流程、原则及智能诊疗[J].生殖医学杂志,2024,33(5):669-676.


