为 COPD 患者提供氧疗的 8 个注意事项
时间:2023-11-28 21:29:25 热度:37.1℃ 作者:网络

随着慢性阻塞性肺病的进展,肺部会出现一系列病理变化,需要氧疗,氧疗可以在急症护理和家庭护理环境中进行。
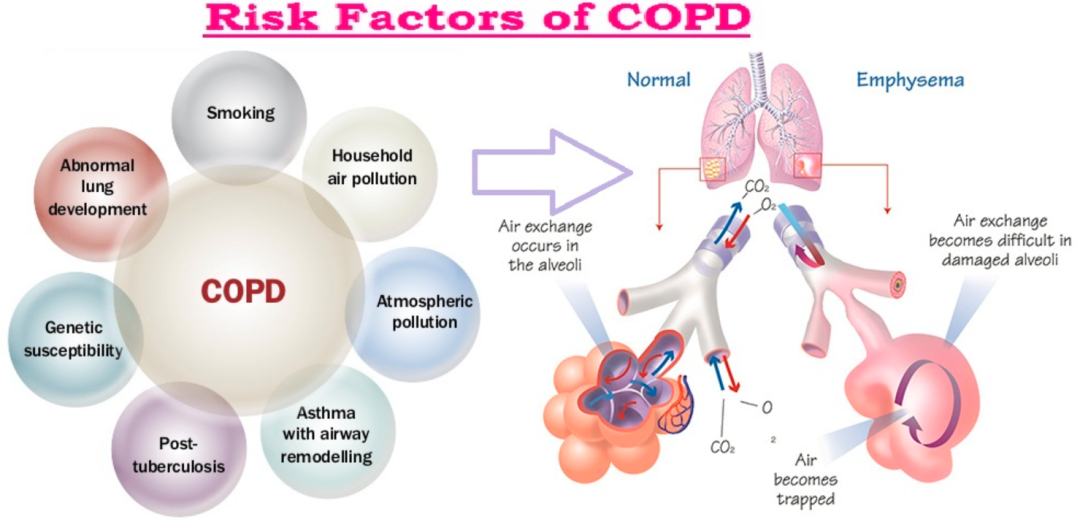
2022 年全球慢性阻塞性肺疾病倡议报告 (GOLD 2022) 将慢性阻塞性肺病定义为“一种常见的、可预防和可治疗的疾病,由气道和/或肺泡异常引起,通常是由于大量接触有毒颗粒和气体而引起的。” 吸烟是主要危险因素。
随着 COPD 的进展,肺部会发生一系列病理变化,包括肺泡损伤、残留分泌物堵塞气道、气流减少、炎症导致气道直径减小、二氧化碳潴留、血氧水平降低、空气滞留和气道过早塌陷。需要氧疗来治疗低氧血症,并且可以在急症护理和家庭护理环境中进行。本文将探讨慢性阻塞性肺病患者氧疗的八个注意事项。
1. 确定管理的需要和数量
当出现低氧血症时,需要进行氧疗。在急性护理环境标准中,许多人使用 90% 的 SpO 2作为开始氧疗的阈值。在家庭护理环境中,医疗保险指南中有几种情况证明氧疗是合理的。动脉血气显示 PaO 2 <55 mm Hg 和 SaO 2 < 88% 是第一个也是主要的病例。其他情况,例如下肢水肿、心电图变化、红细胞增多症以及睡眠期间或运动时血氧下降,则需要稍高的 PaO 2和 SaO 2才有资格接受 O 2治疗。
大多数 COPD 患者将开始通过鼻导管进行低流量氧疗,流量足以使氧水平达到最低 SpO 2 88 – 90%。对于许多人来说,这需要每分钟 1 至 3 或 4 升的流量。通过导管实际输送的 FIO 2未知,并且可能会随着患者吸气流量和吸气量的变化而变化。在需要受控 FIO 2 的情况下,将使用 24% 或 28%设定 FIO 2 文丘里面罩(venti-mask) 。如果急性护理环境中低氧血症持续存在,则需要更高的流量和更高的 FIO 2可以使用其他设备的设置,但对于某些慢性阻塞性肺病患者,转移到更高的设置会存在风险(稍后会详细介绍)。
一旦开始氧疗,应监测患者的血氧水平,并逐步调整治疗至较低的氧气流量和可耐受的较低 FiO 2水平。这还可能涉及从一种设备切换到另一种设备(即从文丘里面罩切换到鼻导管)。使用长期氧疗(LTOT)可提高患有严重静息慢性低氧血症的患者的生存率。LTOT 定义为每天使用氧气超过 15 小时。
2. 为慢性阻塞性肺病患者提供氧疗的风险
有两种假说解释了在 COPD 中提供氧疗时有时会遇到的CO 2增加的问题。第一个假设与呼吸驱动有关。血液中CO 2水平升高会触发大脑向肺部系统发送呼吸信号。随着时间的推移,COPD 患者可能开始保留 CO 2,在某些患者中,这种升高的水平会减弱大脑的 CO 2反应 – 大脑基本上学会了耐受更高的 CO 2。正如一位作者所说,大脑通过采取“无法呼吸,所以不会呼吸”或“求饶”的策略来应对这个问题。然后大脑转向呼吸的备用触发点——即降低血氧水平。如果向依靠血O 2触发呼吸的患者提供过多的补充氧气,则呼吸需求会减少,从而导致CO 2水平升高。
第二个假设与补充氧气时 V/Q 的变化有关。低氧血症导致肺血管收缩,从而将低(或无效)肺泡通气(包括肺泡功能障碍)区域的血流减少到通气更正常的区域。氧疗缓解低氧血症时,肺血管系统会打开,而由于肺在面对慢性阻塞性肺病(COPD)变化时受到限制,通气量保持不变。随着 V/Q 的变化,最终结果是死腔通气量增加,血液 CO 2水平增加。鉴于高碳酸血症(较高的 CO 2)问题,这些患者需要仔细控制 FiO 2密切监测,以达到 88-92% 的目标饱和度。无论哪种假设,过多的氧气都会导致高碳酸血症增加。
3. 长期氧疗(LTOT)
动脉血气(最佳选择)或显示低氧血症的可靠、经过验证的脉搏血氧饱和度可以证明是否需要 LTOT。一旦确定需要并开始治疗,应在 60 至 90 天后通过 ABG 或血氧测定法对患者进行重新评估,以确保仍然需要补充氧气,并且处方对治疗低氧血症有效。新西兰 2001 年发表的一项研究发现,超过三分之一开始接受 LTOT 的患者在两个月后检查时不需要继续治疗。
在 2008 年的另一项研究中,研究人员发现,三分之一的严重慢性阻塞性肺病患者尽管没有静息低氧血症,但仍接受家庭吸氧,这些患者最终的死亡率高于未接受吸氧的患者。在开始 LTOT 之前,患者应停止吸烟,因为氧气供应附近的任何明火都会增加火灾风险。还需要指导患者了解与其他明火源(例如燃气灶、壁炉等)相关的安全问题,并指导患者降低 LTOT(即被供应管绊倒)造成的跌倒风险。
4. 夜间注意事项
对于患有 LTOT 的慢性阻塞性肺病患者,睡眠期间的氧气水平评估可能表明,尽管接受了规定的氧气,但夜间可能会发生血氧饱和度降低。通常,初级保健提供者会指导患者在睡眠期间将氧气流量增加 1 LPM,以帮助避免夜间血氧饱和度降低。
如表 1 所示,医疗保险指南对睡眠期间的饱和度降低提供了一些考虑。如果患者有任何睡眠呼吸障碍问题,例如阻塞性睡眠呼吸暂停 (OSA) 或呼吸不足,夜间饱和度降低的问题可能会更加严重。除了低氧血症问题外,还应该治疗这些病症。
表 1 家庭氧气治疗 Medicare 承保资格的标准,如果患者属于以下四组之一,则 Medicare 将提供家庭 O2 治疗承保:
-
静息 PaO 2 < 55 mm Hg(或 SaO 2 < 88%)
-
静息或运动时 PaO 2 < 59 mm Hg(或 SaO 2 < 89%)且满足以下任一条件:
-
下肢水肿
-
ECG 显示肺 P(导联 II、III 或 AVF 中 P 波 >3 mm)
-
红细胞增多症(血细胞比容 > 56%)
-
运动会导致氧含量下降 PaO 2 < 55 mm Hg(或 SaO 2 < 88%),并且有记录表明在运动时使用氧会有所改善
-
如果患者清醒时的氧气水平可接受(PaO 2 > 56 mm Hg(或 SaO 2 > 89%),并且在睡眠时会发生以下任何情况:


5.锻炼
运动期间耗氧量增加,补充氧气可能会提高饱和度降低至 <88% 的 COPD 患者或运动期间未降低饱和度但出现呼吸困难和通气异常的 COPD 患者的运动能力。如果患者在休息时不需要吸氧,但在运动(包括步行)期间需要吸氧,则应记录休息期间室内空气、运动时室内空气以及运动期间吸氧时的SpO 2以确定处方用于“动态吸氧”。
6. 航空旅行
商业航空公司通常会达到海拔约 30,000 英尺的巡航高度,并将机舱加压至相当于约 8,000 英尺的压力(相当于呼吸 FiO 2为 15% 而不是 21% 的室内空气)。对于慢性阻塞性肺病(COPD)患者,机舱压力过低,可能会因气压低而导致低氧血症。静息 SpO 2 < 92% 的患者应在航空旅行期间补充氧气。 美国联邦航空管理局 (FAA) 列出了大约 21 种批准飞行的便携式制氧机 (POC)。
7. 氧气输送装置
许多慢性阻塞性肺病患者可以通过鼻导管成功接受氧气治疗。然而,还有其他几种可用的输送设备,并且根据患者的病情严重程度,可以使用多种设备来提供适量的氧气以及可接受的、适当的吸气流速和 FiO2。请参阅表 2 了解最常用的输送设备列表。低流量输送装置是不满足或超过患者吸气流量的装置。使用这些设备,患者可吸入室内空气和补充氧气,并且 FiO 2是可变的。高流量输送装置超过患者的吸气流量并具有已知的固定 FiO 2。
表 2. COPD 患者的氧气输送装置
低流量输送装置
O 2流量 (LPM)
近似 FiO 2
鼻导管
1-6
0.24-0.44
简单的面罩
5-8
0.40-0.60
部分再呼吸面罩
6-10
0.60-0.80
非重复呼吸面罩
10-15日
0.90-1.00
高流量输送装置
O 2流量 (LPM)
近似 FiO 2
输送流量 (LPM)
文丘里面罩
2-15
0.24-0.60
40-60
高流量鼻导管
由混合器设定
0.21-1.00
20-60
8. O2供给装置
急症护理环境中的氧气通常通过 O 2管道系统输送,供应是位于医院外的散装液氧容器,并由气体供应公司通过油罐车重新填充。在家庭护理环境中,氧气可由钢瓶、液氧、浓缩器或便携式氧气浓缩器 (POC) 提供。浓缩器和 POC 是最常用的设备,家里可能有气瓶作为停电期间供应氧气的备用设备。
市场上最新的设备是 POC,由于它们体积小、重量轻并且能够使用电池供电,因此可以更方便地移动患者。浓缩器可提供 1 至 10 LPM 的氧气流量,氧气纯度为 90 +5%。可以将提供氧气爆发或间歇流量的脉冲剂量输送系统添加到供应装置中,以最大限度地提高功效和电力(即电池)的使用。
结论
慢性阻塞性肺病患者的氧疗可延长生命、增强运动能力、减少低氧血症并提高生活质量。应谨慎开具补充氧气处方,并提供具体细节,以确保安全、有效的治疗。应考虑锻炼、旅行和夜间情况等特殊情况,并向供应商和患者提供涵盖这些情况的说明(如果适用)。呼吸治疗师应该了解氧疗的各个方面,并参与从急症护理到家庭环境的所有场所,以帮助确保为患者提供最好的护理。


